L’insostenibile leggerezza dell’essere, splendido romando di Milan Kundera, ha come tema principale la pesantezza esistenziale. Ogni persona vive una sola volta e non si ha mai la possibilità di valutare le proprie scelte, perciò diventa difficile capire se tutto ciò che si fa nella vita è giusto o sbagliato, perché non si ha modo di provare scelte contrarie a quelle prese per fare un paragone. L’accostamento con la posizione di un paziente che si cimenti con strategie di prevenzione cardiovascolare sembra scontato. Il paziente segue le indicazioni del medico come un atto di fede perché non ha certezza che quello che sta facendo sia realmente vantaggioso per il proprio stato di salute. Peraltro, i fattori di rischio cardiovascolare, infatti, per un lungo periodo della loro operatività fisiopatologica in termini di determinanti patogenetici delle malattia cardiovascolari decorrono in forma asintomatica. Il paziente non percepisce, quindi, alcun vantaggio fisico dal loro controllo che, peraltro, nella generalità impone al paziente non trascurabili “sacrifici” in termini di adozione di stili di vita salutari. Non sorprende più di tanto, quindi, che il paziente si conceda deroghe più o meno ampie e più meno lungo dal rispetto dei “precetti” comportamentali e farmacologi del medico. Invero queste deroghe sono tutt’altro che innocue in quanto la non adeguata aderenza alle indicazioni terapeutiche oggi rappresenta uno dei principali determinanti del successo solo parziale delle diverse strategie di prevenzione cardiovascolare.
Il termine aderenza alla terapia definisce il conformarsi del paziente alle raccomandazioni del medico riguardo ai tempi, alle dosi e alla frequenza nell’assunzione del farmaco per l’intero ciclo di terapia (1,2). La parola aderenza deriva infatti dal latino ad haerere (stare attaccato, appoggiarsi), ed indica quindi un’attività che prevede la partecipazione del soggetto perché si aderisce a qualcosa se ci si crede o se si ritiene utile. Il termine aderenza ha progressivamente sostituito quello di compliance, molto usato fino alla fine degli anni ’90, che definisce invece il grado in cui il comportamento di una persona (assunzione di farmaci, osservanza di diete e cambiamenti nello stile di vita) coincide con le raccomandazioni del medico (3). L’aderenza alle terapie è, quindi, un patto che viene stabilito tra il paziente, il familiare o il caregiver – se si tratta di pazienti anziani, cronici, con polipatologie – e un operatore sanitario e dipende da diversi fattori che riguardano sia la malattia in sé, il numero di farmaci, la complessità degli schemi terapeutici che vengono prescritti, sia le caratteristiche socio-demografiche del paziente e del contesto in cui vive e non ultimo la presenza di qualcuno che si faccia carico della gestione delle terapie, laddove il paziente anziano abbia delle difficoltà nel gestire così tanti farmaci. Gli anziani fragili, spesso polipatologici e politrattati, sono particolarmente a rischio di non essere aderenti alle loro terapie farmacologiche. Un recente studio dell’Istituto di Ricerche Farmacologiche Mario Negri IRCCS, condotto a partire dal database amministrativo della Regione Lombardia, in una popolazione di soggetti di età compresa tra i 65 e i 95 anni che vivevano in comunità, ha dimostrato che meno del 20% dei soggetti è risultato completamente aderente a terapie di comune utilizzo quali ipoglicemizzanti, antitrombotici, farmaci per il sistema renina-angiotensina, farmaci agenti sui lipidi, farmaci per il trattamento delle malattie delle ossa, antidepressivi e farmaci per la broncopneumopatia cronica ostruttiva, mentre circa il 40% era scarsamente aderente ad almeno una di esse (4). La classe di farmaci che ha registrato un maggior livello di aderenza era rappresentata dagli antipertensivi, mentre la classe di farmaci in cui si è osservata una più scarsa aderenza è stata quella dei farmaci per la BPCO (4,5). L’analisi dei dati dell’osservatorio sull’uso dei farmaci in Italia (OSMED) forniscono un risultato ancor più sconfortante evidenziando una adeguata aderenza terapeutica – definita come copertura terapeutica (valutata in base alla Dose Definita Die – DDD) – per i farmaci per l’ipertensione arteriosa e lo scompenso cardiaco pari al 52,4%, per i farmaci ipolipemizzanti pari al 43,3% e per i farmaci anticoagulanti pari al 51,6% (6). Come è facile attendersi, l’età geriatrica è associata ad una minore aderenza. La rilevanza clinica della non adeguata aderenza alle terapie croniche è tale da aver indotto alla formulazione da parte di Italia Longeva, l’Associazione nazionale per l’invecchiamento e la longevità attiva del Ministero della Salute, della proposta di prevedere un “indicatore sintetico di aderenza” integrato nel Nuovo Sistema di Garanzia dei Livelli Essenziali di Assistenza, per misurare l’aderenza terapeutica nelle malattie croniche in maniera standardizzata a livello nazionale e dare una risposta concreta al problema della scarsa aderenza alle cure, particolarmente rilevante tra gli anziani e fortemente acuito dalla pandemia (7). Tra le diverse azioni implementate per migliorare l’aderenza, quelle che si sono rivelate maggiormente costo-efficaci e dunque in grado di incidere in maniera significativa sulla riduzione dei costi sanitari, sono rappresentate dagli interventi educativi rivolti ai pazienti e al personale sanitario, l’utilizzo di farmaci in associazione fissa o di poli-pillole che consentono di semplificare la terapia, il coinvolgimento delle farmacie e del personale sanitario, la riduzione della spesa out-of-pocket e il monitoraggio dell’aderenza tramite interventi ad hoc.
Indiscutibilmente la semplificazione degli schemi terapeutici rappresenta uno degli interventi più efficaci per migliorare l’aderenza terapeutica. Il frazionamento delle dosi di farmaco e la complessità dello schema terapeutico, infatti, impattano negativamente sull’aderenza (8). Non sorprende, quindi, l’interesse che la letteratura scientifica ha rivolto nel corso degli anni all’uso in prevenzione cardiovascolare di combinazioni precostituite di farmaci, della stessa classe o di classi diverse, che consentissero da un lato di semplificare gli schemi terapeutici attraverso la riduzione del numero di compresse e dall’altro di massimizzare la resa preventiva sfruttando le sinergie farmacologiche. Le sinergie terapeutiche rappresentano senza dubbio uno strumento prezioso per il clinico in quanto consentono di raggiungere target terapeutici ambiziosi utilizzando combinazioni razionali di farmaci. In ambito ipertensiologico, ad esempio, il beneficio incrementale in termini di riduzione pressoria che si ottiene aggiungendo un secondo farmaco antipertensivo di una classe diversa è 5 volte superiore rispetto a quello che si ottiene raddoppiando la dose del singolo antipertensivo (9). È evidente che un trattamento che consenta il rapido raggiungimento ed il mantenimento nel tempo del target pressorio, che non necessiti di ripetute titolazioni delle dosi e con una tollerabilità simile al placebo, ha tutte le potenzialità per consentire l’ottimizzazione del controllo pressorio nella larga maggioranza dei pazienti ipertesi (10). Valgano a titolo esemplicativo i risultati dello studio PIANIST, che ha reclutato pazienti a rischio cardiovascolare elevato o molto elevato con ipertensione non adeguatamente controllata (11). Dopo 4 mesi di trattamento con la triplice terapia di combinazione perindopril/indapamide/amlodipina è stata osservata una significativa riduzione della pressione arteriosa, indipendentemente dal grado di ipertensione e dal tipo di trattamento precedentemente seguito (11). Queste evidenze di efficacia giustificano appieno l’uso della terapia di combinazione in associazione precostituita nella gestione dell’ipertensione nella generalità dei pazienti, anche come primo approccio terapeutico (12).
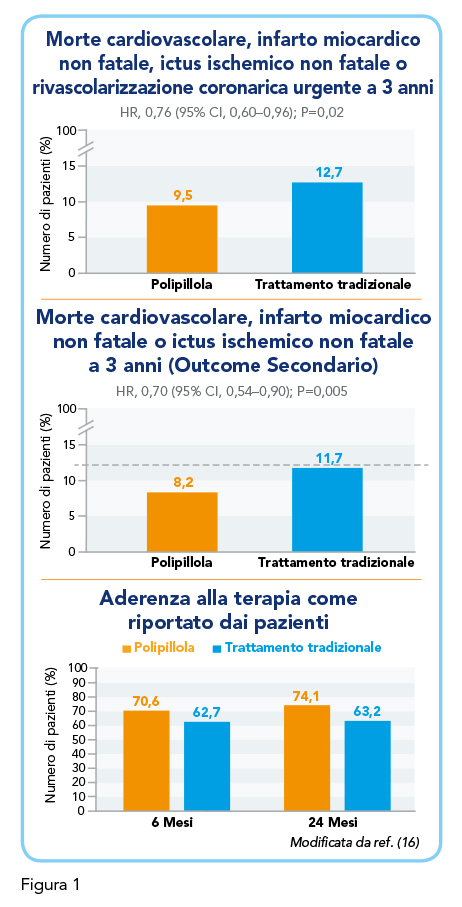
La sinergia tra farmaci cardioprotettivi non riguarda soltanto l’implementazione del controllo di un determinato fattore di rischio ma ha anche importanti ricadute favorevoli in termini di protezione cardiovascolare addizionale. Nello studio Anglo-Scandinavian Cardiac Outcomes Trial-Lipid Lowering Arm (ASCOT-LLA), condotto in pazienti ad elevato rischio cardiovascolare, la combinazione perindopril/amlodipina è risultata associata, rispetto alla combinazione atenololo/diuretico, ad una più ampia riduzione sia della frequenza degli eventi cardiovascolari totali e delle procedure (9,1% vs 9,8%) che dell’ictus cerebrale (2,0% vs 2,7%) (13). Il concomitante trattamento con atorvastatina ha ulteriormente amplificato queste differenze in termini di efficacia protettiva delle due strategie antipertensive testate nello studio, determinando una riduzione dell’outcome primario del 53% nei pazienti trattati con la combinazione perindopril/amlodipina rispetto alla riduzione del 16% osservata nei pazienti trattati con la combinazione atenololo/tiazidico (13). In linea con queste robuste evidenze scientifiche, lo studio The International Polycap Study 3 (TIPS-3) ha dimostrato una riduzione del 21% dell’outcome primario composito di morte per cause cardiovascolari, infarto miocardico, ictus, arresto cardiaco rianimato, scompenso cardiaco o necessità di procedura di rivascolarizzazione nei pazienti senza storia di malattia cardiovascolare ma con un elevato score di rischio INTERHEART trattati con una combinazione di simvastatina, atenololo, idroclorotiazide, ramipril ed aspirina (14). Una recente meta-analisi che ha incluso 3 ampi studi randomizzati controllati condotti in un contesto di prevenzione primaria – il succitato studio TIPS-3, lo studio Outcomes Prevention Evaluation (HOPE)–3 e lo studio Polyiran – ha confermato l’efficacia protettiva di una strategia terapeutica basata sull’uso della polipillola dimostrando una minore occorrenza di eventi cardiovascolari tra i pazienti assegnati al trattamento con polipillola rispetto al gruppo di controllo (15). Invero, pur riconoscendo l’innegabile vantaggio in termini di aderenza terapeutica che può derivare da una estrema semplificazione dello schema terapeutico, si potrebbe obiettare che l’efficacia protettiva che emerge da questi studi e dalla relativa meta-analisi sia fin troppo scontata in quanto testata contro placebo. Lo studio Secondary Prevention of Cardiovascular Disease in the Elderly (SECURE) del tutto recentemente ha prodotto una prova documentale del valore aggiunto dell’uso di una combinazione precostituita di farmaci cardioprotettivi, la polipillola per l’appunto, rispetto all’assunzione estemporanea degli stessi farmaci (16). Trattandosi di uno studio di prevenzione secondaria, infatti, non era ipotizzabile il confronto con placebo. Lo studio, randomizzato controllato, ha arruolato 2.499 pazienti con storia di infarto miocardico occorso nei 6 mesi precedenti, assegnati all’uso di una polipillola che prevedeva una combinazione di aspirina (100 mg), ramipril (2,5, 5 o 10 mg) e atorvastatina (20 o 40 mg) o ad una strategia terapeutica tradizionale che prevedeva l’uso dei medesimi farmaci somministrati separatamente. L’outcome primario dello studio era un combinato di morte cardiovascolare, infarto miocardico non fatale di tipo 1, ictus ischemico non fatale o necessità di urgente rivascolarizzazione. L’outcome secondario principale era un composito di morte cardiovascolare, infarto miocardico non fatale di tipo 1 e ictus ischemico non fatale. Nel corso di una mediana di follow-up di 36 mesi nei pazienti trattati con polipillola è stata osservata una significativa riduzione del rischio dell’outcome primario del 24% e dell’outcome secondario (Figura 1).
La frequenza degli eventi avversi è risultata simile nei due gruppi di trattamento, mentre l’aderenza terapeutica è risultata significativamente migliore nei pazienti che assumevano la polipillola. Un elevato livello di aderenza è stato, infatti, osservato a 6 mesi nel 70,6% nel gruppo polipillola e nel 62,7% nel gruppo in trattamento tradizionale e a 24 mesi nel 74,1% nel gruppo polipillola e nel 63,2% nel gruppo in trattamento tradizionale.
Una recente meta-analisi di 8 trial randomizzati controllati sull’uso della polipillola in prevenzione secondaria, per un totale di 6-541 paziente con malattia cardiovascolare nota, con una età media di 75 anni, ha dimostrato una riduzione della mortalità cardiovascolare del 39% a fronte riduzioni della colesterolemia (-3,83 mg/dL) e della pressione (-1.47 mmHg) di entità tale da non poter giustificare una riduzione così rilevante della mortalità cardiovascolare (Figura 2) (17). È lecito ipotizzare che ciò debba essere ricondotto a valori medi piuttosto bassi di questi due parametri e al disegno in aperto dello studio che può avere favorito l’adozione di stili di vita salutari. È ipotizzabile che il vantaggio terapeutico legato all’uso della polipillola possa essere dovuto almeno in parte ad effetti pleiotropici di statina e ACE-inibitore, assunti con maggiore regolarità nei pazienti assegnati al trattamento con polipillola, come pure ad una maggiore aderenza nell’assunzione di aspirina. I messaggi che si possono trarre dalle evidenze sull’uso della polipillola in prevenzione secondaria sono decisamente chiari: la polipillola contenente aspirina+statina+ACE-inibitore è efficace e sicura anche in prevenzione cardiovascolare secondaria e dovrebbe rappresentare lo standard terapeutico in prevenzione secondaria.
L’importanza fondamentale della semplificazione dello schema terapeutico in prevenzione cardiovascolare è stata opportunamente riconosciuta nel nostro Paese dall’autorità regolatoria che ha consentito l’immissione in commercio, oltre alle combinazioni precostituite di due o tre farmaci antipertensivi a dosaggi differenziati, anche associazioni di farmaci di classi diverse. Nella riformulazione della nota 13 AIFA è specificatamente previsto l’uso della polipillola per la “prosecuzione del trattamento con statine nell’ambito di terapie di combinazione con farmaci non ipolipemizzanti, limitatamente ai pazienti adulti affetti da ipercolesterolemia primaria o iperlipidemia mista, ipertensione essenziale e/o malattia coronarica stabile, già stabilmente controllati, in modo adeguato, con atorvastatina, perindopril e amlodipina, somministrati in concomitanza e in modo estemporaneo, è ammessa la rimborsabilità della combinazione a dose fissa degli stessi principi attivi esclusivamente per i medesimi dosaggi e per il trattamento di dislipidemie già incluse nella nota 13“ (14-18). Invero, l’attuale disponibilità di formulazioni terapeutiche di combinazione a diversi dosaggi consente al clinico ampie possibilità di personalizzazione del trattamento per adattarlo al meglio ai diversi fenotipi di rischio cardiovascolare di volta in volta prevalenti.
Conclusione
La prevenzione cardiovascolare rappresenta ancora oggi un obiettivo prioritario di sanità pubblica in ragione dell’enorme tributo che le malattie cardiovascolari continuano a riscuotere in termini di mortalità, morbilità e disabilità. La scarsa aderenza, spesso sottovalutata e scarsamente presa in considerazione nella pratica clinica, rappresenta uno dei principali determinanti dell’insuccesso terapeutico. La semplificazione dello schema terapeutico attraverso l’uso di combinazioni precostituite di farmaci della stessa categoria, ad esempio antipertensivi o ipocolesterolemizzanti, o di categorie diverse rappresenta un elemento da considerare prioritariamente nella definizione delle diverse strategie di intervento nel singolo paziente. L’approccio con associazioni precostituite di farmaci della stessa classe o di classi diverse (polipillola) ha senza dubbio un grande potenziale di efficacia in prevenzione cardiovascolare, primaria e secondaria, e dovrebbe rappresentare lo standard gestionale in quanto rappresenta un chiaro esempio di modernità gestionale del rischio cardiovascolare in cui il concetto di semplificazione terapeutica si coniuga perfettamente con una sinergia di efficacia protettiva, garantendo quella resa terapeutica ottimale che deve essere l’obbiettivo finale di ogni strategia di intervento. Un approccio moderno alle gestione della prevenzione cardiovascolare, infatti, deve essere necessariamente integrato, tenendo conto di tutte le tessere che nel singolo paziente compongono il mosaico della prevenzione cardiovascolare. È quantomai opportuno che il medico comunichi con il paziente, guidandolo nel percorso di cura e ascoltandone le necessità per adeguare il più possibile il progetto terapeutico. Il paziente, infatti, deve poter valutare le proprie scelte e comprendere razionalmente se tutto ciò che fa nella vita in termini di prevenzione sia giusto o sbagliato per rendere maggiormente meno “insostenibile la leggerezza di essere….aderente”.
Bibliografia
- Cramer JA, Roy A, Burrell A, et al. Medication compliance and persistence: termi- nology and definitions. Value Health 2008;11:44-7.
- Osterberg L, Blaschke T. Adherence to Medication. N Engl J Med 2005;353:487-97.
- Haynes RB. Compliance in health care. John Hopkins University Press, Baltimora, 1979.
- Franchi C, Nobili A. L’aderenza nel paziente anziano esposto a politerapia cronica Recenti Prog Med 2021;112(9):561-564
- Franchi C, Ardoino I, Ludergnani M, et al. Medication adherence in community-dwelling older people exposed to chronic polypharmacy. J Epidemiol Community Health 2021: jech-2020-214238.
- Rapporto Nazionale OsMed 2022 sull’uso dei farmaci in Italia. https://www.aifa.gov.it/-/l-uso-dei-farmaci-in-italia-rapporto-osmed-2022
- D’Angelo D, Onder G, Orso M eet al. L’aderenza nella governance della long-term care: proposta di indicatore sintetico. https://www.italialongeva.it/wp-content/uploads/2020/11/Paper-aderenza-2020-def.pdf
- Caldeira D, Vaz-Carneiro A, Costa J. The impact of dosing frequency on medication adherence in chronic cardiovascular disease: systematic review and metaanalysis. Rev Port Cardiol 2014; 33: 431-7.
- Wald DS, Law M, Morris JK, et al. Combination therapy versus monotherapy in reducing blood pressure: metaanalysis on 11,000 participants from 42 trials. Am J Med. 2009 Mar;122(3):290-300.
- Gradman AH. A quarter-dose quadpill for initial treatment of hypertension. Lancet. 2017;389(10073):989-990.
- Tóth K; PIANIST Investigators. Antihypertensive efficacy of triple combination perindopril/indapamide plus amlodipine in high-risk hypertensives: results of the PIANIST study (Perindopril-Indapamide plus AmlodipiNe in high rISk hyperTensive patients). Am J Cardiovasc Drugs. 2014 Apr;14(2):137-45.
- Mancia G, Kreutz R, Brunström M, et al. 2023 ESH Guidelines for the management of arterial hypertension The Task Force for the management of arterial hypertension of the European Society of Hypertension: Endorsed by the International Society of Hypertension (ISH) and the European Renal Association (ERA). J Hypertens. 2023 Dec 1;41(12):1874-2071.
- Sever P, Dahlöf B, Poulter N,et al. ASCOT Steering Committee Members. Potential synergy between lipidlowering and blood-pressure-lowering in the Anglo-Scandinavian Cardiac Outcomes Trial. Eur Heart J. 2006 Dec;27(24):2982-8.
- Yusuf S, Joseph P, Dans A, et al. International Polycap Study 3 Investigators. Polypill with or without Aspirin in Persons without Cardiovascular Disease. N Engl J Med. 2021 Jan 21;384(3):216-228.
- Joseph P, Roshandel G, Gao P, et al., on behalf of the Polypill Trialists’ Collaboration. Fixed-dose combination therapies with and without aspirin for primary prevention of cardiovascular disease: an individual participant data meta-analysis. Lancet 2021;398(10306):1133-1146.
- Castellano JM, Pocok SJ, Bhatt AJ et al. Polypill Strategy in Secondary Cardiovascular Prevention. N Engl J Med 2022;387:967-77.
- Rivera A, Campos B, Ceolin S, et al. Polypill-based strategy vs. usual care for secondary prevention of cardiovascular disease: a meta-analysis of randomized controlled trials. Eur J Prev Cardiol. 2023 Nov 9;30(16):1828-1837. doi: 10.1093/eurjpc/zwad245. PMID: 37490769.
- Gazzetta Ufficiale della Repubblica Italiana, serie generale n.238 del 10.10.2019
L’insostenibile leggerezza dell’essere, splendido romando di Milan Kundera, ha come tema principale la pesantezza esistenziale. Ogni persona vive una sola volta e non si ha mai la possibilità di valutare le proprie scelte, perciò diventa difficile capire se tutto ciò che si fa nella vita è giusto o sbagliato, perché non si ha modo di provare scelte contrarie a quelle prese per fare un paragone. L’accostamento con la posizione di un paziente che si cimenti con strategie di prevenzione cardiovascolare sembra scontato. Il paziente segue le indicazioni del medico come un atto di fede perché non ha certezza che quello che sta facendo sia realmente vantaggioso per il proprio stato di salute. Peraltro, i fattori di rischio cardiovascolare, infatti, per un lungo periodo della loro operatività fisiopatologica in termini di determinanti patogenetici delle malattia cardiovascolari decorrono in forma asintomatica. Il paziente non percepisce, quindi, alcun vantaggio fisico dal loro controllo che, peraltro, nella generalità impone al paziente non trascurabili “sacrifici” in termini di adozione di stili di vita salutari. Non sorprende più di tanto, quindi, che il paziente si conceda deroghe più o meno ampie e più meno lungo dal rispetto dei “precetti” comportamentali e farmacologi del medico. Invero queste deroghe sono tutt’altro che innocue in quanto la non adeguata aderenza alle indicazioni terapeutiche oggi rappresenta uno dei principali determinanti del successo solo parziale delle diverse strategie di prevenzione cardiovascolare.
Il termine aderenza alla terapia definisce il conformarsi del paziente alle raccomandazioni del medico riguardo ai tempi, alle dosi e alla frequenza nell’assunzione del farmaco per l’intero ciclo di terapia (1,2). La parola aderenza deriva infatti dal latino ad haerere (stare attaccato, appoggiarsi), ed indica quindi un’attività che prevede la partecipazione del soggetto perché si aderisce a qualcosa se ci si crede o se si ritiene utile. Il termine aderenza ha progressivamente sostituito quello di compliance, molto usato fino alla fine degli anni ’90, che definisce invece il grado in cui il comportamento di una persona (assunzione di farmaci, osservanza di diete e cambiamenti nello stile di vita) coincide con le raccomandazioni del medico (3). L’aderenza alle terapie è, quindi, un patto che viene stabilito tra il paziente, il familiare o il caregiver – se si tratta di pazienti anziani, cronici, con polipatologie – e un operatore sanitario e dipende da diversi fattori che riguardano sia la malattia in sé, il numero di farmaci, la complessità degli schemi terapeutici che vengono prescritti, sia le caratteristiche socio-demografiche del paziente e del contesto in cui vive e non ultimo la presenza di qualcuno che si faccia carico della gestione delle terapie, laddove il paziente anziano abbia delle difficoltà nel gestire così tanti farmaci. Gli anziani fragili, spesso polipatologici e politrattati, sono particolarmente a rischio di non essere aderenti alle loro terapie farmacologiche. Un recente studio dell’Istituto di Ricerche Farmacologiche Mario Negri IRCCS, condotto a partire dal database amministrativo della Regione Lombardia, in una popolazione di soggetti di età compresa tra i 65 e i 95 anni che vivevano in comunità, ha dimostrato che meno del 20% dei soggetti è risultato completamente aderente a terapie di comune utilizzo quali ipoglicemizzanti, antitrombotici, farmaci per il sistema renina-angiotensina, farmaci agenti sui lipidi, farmaci per il trattamento delle malattie delle ossa, antidepressivi e farmaci per la broncopneumopatia cronica ostruttiva, mentre circa il 40% era scarsamente aderente ad almeno una di esse (4). La classe di farmaci che ha registrato un maggior livello di aderenza era rappresentata dagli antipertensivi, mentre la classe di farmaci in cui si è osservata una più scarsa aderenza è stata quella dei farmaci per la BPCO (4,5). L’analisi dei dati dell’osservatorio sull’uso dei farmaci in Italia (OSMED) forniscono un risultato ancor più sconfortante evidenziando una adeguata aderenza terapeutica – definita come copertura terapeutica (valutata in base alla Dose Definita Die – DDD) – per i farmaci per l’ipertensione arteriosa e lo scompenso cardiaco pari al 52,4%, per i farmaci ipolipemizzanti pari al 43,3% e per i farmaci anticoagulanti pari al 51,6% (6). Come è facile attendersi, l’età geriatrica è associata ad una minore aderenza. La rilevanza clinica della non adeguata aderenza alle terapie croniche è tale da aver indotto alla formulazione da parte di Italia Longeva, l’Associazione nazionale per l’invecchiamento e la longevità attiva del Ministero della Salute, della proposta di prevedere un “indicatore sintetico di aderenza” integrato nel Nuovo Sistema di Garanzia dei Livelli Essenziali di Assistenza, per misurare l’aderenza terapeutica nelle malattie croniche in maniera standardizzata a livello nazionale e dare una risposta concreta al problema della scarsa aderenza alle cure, particolarmente rilevante tra gli anziani e fortemente acuito dalla pandemia (7). Tra le diverse azioni implementate per migliorare l’aderenza, quelle che si sono rivelate maggiormente costo-efficaci e dunque in grado di incidere in maniera significativa sulla riduzione dei costi sanitari, sono rappresentate dagli interventi educativi rivolti ai pazienti e al personale sanitario, l’utilizzo di farmaci in associazione fissa o di poli-pillole che consentono di semplificare la terapia, il coinvolgimento delle farmacie e del personale sanitario, la riduzione della spesa out-of-pocket e il monitoraggio dell’aderenza tramite interventi ad hoc.
Indiscutibilmente la semplificazione degli schemi terapeutici rappresenta uno degli interventi più efficaci per migliorare l’aderenza terapeutica. Il frazionamento delle dosi di farmaco e la complessità dello schema terapeutico, infatti, impattano negativamente sull’aderenza (8). Non sorprende, quindi, l’interesse che la letteratura scientifica ha rivolto nel corso degli anni all’uso in prevenzione cardiovascolare di combinazioni precostituite di farmaci, della stessa classe o di classi diverse, che consentissero da un lato di semplificare gli schemi terapeutici attraverso la riduzione del numero di compresse e dall’altro di massimizzare la resa preventiva sfruttando le sinergie farmacologiche. Le sinergie terapeutiche rappresentano senza dubbio uno strumento prezioso per il clinico in quanto consentono di raggiungere target terapeutici ambiziosi utilizzando combinazioni razionali di farmaci. In ambito ipertensiologico, ad esempio, il beneficio incrementale in termini di riduzione pressoria che si ottiene aggiungendo un secondo farmaco antipertensivo di una classe diversa è 5 volte superiore rispetto a quello che si ottiene raddoppiando la dose del singolo antipertensivo (9). È evidente che un trattamento che consenta il rapido raggiungimento ed il mantenimento nel tempo del target pressorio, che non necessiti di ripetute titolazioni delle dosi e con una tollerabilità simile al placebo, ha tutte le potenzialità per consentire l’ottimizzazione del controllo pressorio nella larga maggioranza dei pazienti ipertesi (10). Valgano a titolo esemplicativo i risultati dello studio PIANIST, che ha reclutato pazienti a rischio cardiovascolare elevato o molto elevato con ipertensione non adeguatamente controllata (11). Dopo 4 mesi di trattamento con la triplice terapia di combinazione perindopril/indapamide/amlodipina è stata osservata una significativa riduzione della pressione arteriosa, indipendentemente dal grado di ipertensione e dal tipo di trattamento precedentemente seguito (11). Queste evidenze di efficacia giustificano appieno l’uso della terapia di combinazione in associazione precostituita nella gestione dell’ipertensione nella generalità dei pazienti, anche come primo approccio terapeutico (12).
La sinergia tra farmaci cardioprotettivi non riguarda soltanto l’implementazione del controllo di un determinato fattore di rischio ma ha anche importanti ricadute favorevoli in termini di protezione cardiovascolare addizionale. Nello studio Anglo-Scandinavian Cardiac Outcomes Trial-Lipid Lowering Arm (ASCOT-LLA), condotto in pazienti ad elevato rischio cardiovascolare, la combinazione perindopril/amlodipina è risultata associata, rispetto alla combinazione atenololo/diuretico, ad una più ampia riduzione sia della frequenza degli eventi cardiovascolari totali e delle procedure (9,1% vs 9,8%) che dell’ictus cerebrale (2,0% vs 2,7%) (13). Il concomitante trattamento con atorvastatina ha ulteriormente amplificato queste differenze in termini di efficacia protettiva delle due strategie antipertensive testate nello studio, determinando una riduzione dell’outcome primario del 53% nei pazienti trattati con la combinazione perindopril/amlodipina rispetto alla riduzione del 16% osservata nei pazienti trattati con la combinazione atenololo/tiazidico (13). In linea con queste robuste evidenze scientifiche, lo studio The International Polycap Study 3 (TIPS-3) ha dimostrato una riduzione del 21% dell’outcome primario composito di morte per cause cardiovascolari, infarto miocardico, ictus, arresto cardiaco rianimato, scompenso cardiaco o necessità di procedura di rivascolarizzazione nei pazienti senza storia di malattia cardiovascolare ma con un elevato score di rischio INTERHEART trattati con una combinazione di simvastatina, atenololo, idroclorotiazide, ramipril ed aspirina (14). Una recente meta-analisi che ha incluso 3 ampi studi randomizzati controllati condotti in un contesto di prevenzione primaria – il succitato studio TIPS-3, lo studio Outcomes Prevention Evaluation (HOPE)–3 e lo studio Polyiran – ha confermato l’efficacia protettiva di una strategia terapeutica basata sull’uso della polipillola dimostrando una minore occorrenza di eventi cardiovascolari tra i pazienti assegnati al trattamento con polipillola rispetto al gruppo di controllo (15). Invero, pur riconoscendo l’innegabile vantaggio in termini di aderenza terapeutica che può derivare da una estrema semplificazione dello schema terapeutico, si potrebbe obiettare che l’efficacia protettiva che emerge da questi studi e dalla relativa meta-analisi sia fin troppo scontata in quanto testata contro placebo. Lo studio Secondary Prevention of Cardiovascular Disease in the Elderly (SECURE) del tutto recentemente ha prodotto una prova documentale del valore aggiunto dell’uso di una combinazione precostituita di farmaci cardioprotettivi, la polipillola per l’appunto, rispetto all’assunzione estemporanea degli stessi farmaci (16). Trattandosi di uno studio di prevenzione secondaria, infatti, non era ipotizzabile il confronto con placebo. Lo studio, randomizzato controllato, ha arruolato 2.499 pazienti con storia di infarto miocardico occorso nei 6 mesi precedenti, assegnati all’uso di una polipillola che prevedeva una combinazione di aspirina (100 mg), ramipril (2,5, 5 o 10 mg) e atorvastatina (20 o 40 mg) o ad una strategia terapeutica tradizionale che prevedeva l’uso dei medesimi farmaci somministrati separatamente. L’outcome primario dello studio era un combinato di morte cardiovascolare, infarto miocardico non fatale di tipo 1, ictus ischemico non fatale o necessità di urgente rivascolarizzazione. L’outcome secondario principale era un composito di morte cardiovascolare, infarto miocardico non fatale di tipo 1 e ictus ischemico non fatale. Nel corso di una mediana di follow-up di 36 mesi nei pazienti trattati con polipillola è stata osservata una significativa riduzione del rischio dell’outcome primario del 24% e dell’outcome secondario (Figura 1).
La frequenza degli eventi avversi è risultata simile nei due gruppi di trattamento, mentre l’aderenza terapeutica è risultata significativamente migliore nei pazienti che assumevano la polipillola. Un elevato livello di aderenza è stato, infatti, osservato a 6 mesi nel 70,6% nel gruppo polipillola e nel 62,7% nel gruppo in trattamento tradizionale e a 24 mesi nel 74,1% nel gruppo polipillola e nel 63,2% nel gruppo in trattamento tradizionale.
Una recente meta-analisi di 8 trial randomizzati controllati sull’uso della polipillola in prevenzione secondaria, per un totale di 6-541 paziente con malattia cardiovascolare nota, con una età media di 75 anni, ha dimostrato una riduzione della mortalità cardiovascolare del 39% a fronte riduzioni della colesterolemia (-3,83 mg/dL) e della pressione (-1.47 mmHg) di entità tale da non poter giustificare una riduzione così rilevante della mortalità cardiovascolare (Figura 2) (17). È lecito ipotizzare che ciò debba essere ricondotto a valori medi piuttosto bassi di questi due parametri e al disegno in aperto dello studio che può avere favorito l’adozione di stili di vita salutari. È ipotizzabile che il vantaggio terapeutico legato all’uso della polipillola possa essere dovuto almeno in parte ad effetti pleiotropici di statina e ACE-inibitore, assunti con maggiore regolarità nei pazienti assegnati al trattamento con polipillola, come pure ad una maggiore aderenza nell’assunzione di aspirina. I messaggi che si possono trarre dalle evidenze sull’uso della polipillola in prevenzione secondaria sono decisamente chiari: la polipillola contenente aspirina+statina+ACE-inibitore è efficace e sicura anche in prevenzione cardiovascolare secondaria e dovrebbe rappresentare lo standard terapeutico in prevenzione secondaria.
L’importanza fondamentale della semplificazione dello schema terapeutico in prevenzione cardiovascolare è stata opportunamente riconosciuta nel nostro Paese dall’autorità regolatoria che ha consentito l’immissione in commercio, oltre alle combinazioni precostituite di due o tre farmaci antipertensivi a dosaggi differenziati, anche associazioni di farmaci di classi diverse. Nella riformulazione della nota 13 AIFA è specificatamente previsto l’uso della polipillola per la “prosecuzione del trattamento con statine nell’ambito di terapie di combinazione con farmaci non ipolipemizzanti, limitatamente ai pazienti adulti affetti da ipercolesterolemia primaria o iperlipidemia mista, ipertensione essenziale e/o malattia coronarica stabile, già stabilmente controllati, in modo adeguato, con atorvastatina, perindopril e amlodipina, somministrati in concomitanza e in modo estemporaneo, è ammessa la rimborsabilità della combinazione a dose fissa degli stessi principi attivi esclusivamente per i medesimi dosaggi e per il trattamento di dislipidemie già incluse nella nota 13“ (14-18). Invero, l’attuale disponibilità di formulazioni terapeutiche di combinazione a diversi dosaggi consente al clinico ampie possibilità di personalizzazione del trattamento per adattarlo al meglio ai diversi fenotipi di rischio cardiovascolare di volta in volta prevalenti.
Conclusione
La prevenzione cardiovascolare rappresenta ancora oggi un obiettivo prioritario di sanità pubblica in ragione dell’enorme tributo che le malattie cardiovascolari continuano a riscuotere in termini di mortalità, morbilità e disabilità. La scarsa aderenza, spesso sottovalutata e scarsamente presa in considerazione nella pratica clinica, rappresenta uno dei principali determinanti dell’insuccesso terapeutico. La semplificazione dello schema terapeutico attraverso l’uso di combinazioni precostituite di farmaci della stessa categoria, ad esempio antipertensivi o ipocolesterolemizzanti, o di categorie diverse rappresenta un elemento da considerare prioritariamente nella definizione delle diverse strategie di intervento nel singolo paziente. L’approccio con associazioni precostituite di farmaci della stessa classe o di classi diverse (polipillola) ha senza dubbio un grande potenziale di efficacia in prevenzione cardiovascolare, primaria e secondaria, e dovrebbe rappresentare lo standard gestionale in quanto rappresenta un chiaro esempio di modernità gestionale del rischio cardiovascolare in cui il concetto di semplificazione terapeutica si coniuga perfettamente con una sinergia di efficacia protettiva, garantendo quella resa terapeutica ottimale che deve essere l’obbiettivo finale di ogni strategia di intervento. Un approccio moderno alle gestione della prevenzione cardiovascolare, infatti, deve essere necessariamente integrato, tenendo conto di tutte le tessere che nel singolo paziente compongono il mosaico della prevenzione cardiovascolare. È quantomai opportuno che il medico comunichi con il paziente, guidandolo nel percorso di cura e ascoltandone le necessità per adeguare il più possibile il progetto terapeutico. Il paziente, infatti, deve poter valutare le proprie scelte e comprendere razionalmente se tutto ciò che fa nella vita in termini di prevenzione sia giusto o sbagliato per rendere maggiormente meno “insostenibile la leggerezza di essere….aderente”.
Bibliografia
- Cramer JA, Roy A, Burrell A, et al. Medication compliance and persistence: termi- nology and definitions. Value Health 2008;11:44-7.
- Osterberg L, Blaschke T. Adherence to Medication. N Engl J Med 2005;353:487-97.
- Haynes RB. Compliance in health care. John Hopkins University Press, Baltimora, 1979.
- Franchi C, Nobili A. L’aderenza nel paziente anziano esposto a politerapia cronica Recenti Prog Med 2021;112(9):561-564
- Franchi C, Ardoino I, Ludergnani M, et al. Medication adherence in community-dwelling older people exposed to chronic polypharmacy. J Epidemiol Community Health 2021: jech-2020-214238.
- Rapporto Nazionale OsMed 2022 sull’uso dei farmaci in Italia. https://www.aifa.gov.it/-/l-uso-dei-farmaci-in-italia-rapporto-osmed-2022
- D’Angelo D, Onder G, Orso M eet al. L’aderenza nella governance della long-term care: proposta di indicatore sintetico. https://www.italialongeva.it/wp-content/uploads/2020/11/Paper-aderenza-2020-def.pdf
- Caldeira D, Vaz-Carneiro A, Costa J. The impact of dosing frequency on medication adherence in chronic cardiovascular disease: systematic review and metaanalysis. Rev Port Cardiol 2014; 33: 431-7.
- Wald DS, Law M, Morris JK, et al. Combination therapy versus monotherapy in reducing blood pressure: metaanalysis on 11,000 participants from 42 trials. Am J Med. 2009 Mar;122(3):290-300.
- Gradman AH. A quarter-dose quadpill for initial treatment of hypertension. Lancet. 2017;389(10073):989-990.
- Tóth K; PIANIST Investigators. Antihypertensive efficacy of triple combination perindopril/indapamide plus amlodipine in high-risk hypertensives: results of the PIANIST study (Perindopril-Indapamide plus AmlodipiNe in high rISk hyperTensive patients). Am J Cardiovasc Drugs. 2014 Apr;14(2):137-45.
- Mancia G, Kreutz R, Brunström M, et al. 2023 ESH Guidelines for the management of arterial hypertension The Task Force for the management of arterial hypertension of the European Society of Hypertension: Endorsed by the International Society of Hypertension (ISH) and the European Renal Association (ERA). J Hypertens. 2023 Dec 1;41(12):1874-2071.
- Sever P, Dahlöf B, Poulter N,et al. ASCOT Steering Committee Members. Potential synergy between lipidlowering and blood-pressure-lowering in the Anglo-Scandinavian Cardiac Outcomes Trial. Eur Heart J. 2006 Dec;27(24):2982-8.
- Yusuf S, Joseph P, Dans A, et al. International Polycap Study 3 Investigators. Polypill with or without Aspirin in Persons without Cardiovascular Disease. N Engl J Med. 2021 Jan 21;384(3):216-228.
- Joseph P, Roshandel G, Gao P, et al., on behalf of the Polypill Trialists’ Collaboration. Fixed-dose combination therapies with and without aspirin for primary prevention of cardiovascular disease: an individual participant data meta-analysis. Lancet 2021;398(10306):1133-1146.
- Castellano JM, Pocok SJ, Bhatt AJ et al. Polypill Strategy in Secondary Cardiovascular Prevention. N Engl J Med 2022;387:967-77.
- Rivera A, Campos B, Ceolin S, et al. Polypill-based strategy vs. usual care for secondary prevention of cardiovascular disease: a meta-analysis of randomized controlled trials. Eur J Prev Cardiol. 2023 Nov 9;30(16):1828-1837. doi: 10.1093/eurjpc/zwad245. PMID: 37490769.
- Gazzetta Ufficiale della Repubblica Italiana, serie generale n.238 del 10.10.2019
Related papers
Lo scenario della medicina attuale è caratterizzato da elementi di complessità generale inimmaginabili due decenni fa ed in grado di rendere molto più difficile la pratica clinica giornaliera. In particolare, la coesistenza di multiple condizioni passibili di un trattamento farmacologico nello stesso soggetto condiziona in maniera forzata alcune delle scelte terapeutiche spingendo alla ricerca di [more info]
Premessa Nell’ultimo decennio l’orizzonte della terapia ipolipemizzante si è arricchita di formidabili strumenti terapeutici quali ezitimibe, inibitori della proteina PCSK9 (PCSK9i) e acido bempedoico. Gli studi su queste molecole hanno permesso non solo di dimostrarne l’efficacia, ma hanno fornito importanti informazioni sull’importanza dell’abbassamento delle LDL nella riduzione del rischio cardiovascolare (CV) e costituiscono la base [more info]
Colesterolemia subottimale come fattore di rischio per le malattie cardiovascolari Il miglioramento delle abitudini alimentari e l’ottimizzazione dei livelli di colesterolo LDL nel sangue – fattore causale e cumulativo - sembrano essere strumenti efficaci per ridurre il rischio di malattie cardiovascolari su base aterosclerotica, che ancora oggi rappresentano una delle principali cause di morte e [more info]