Nell’ambito della medicina cardiovascolare uno dei “mantra” ricorrenti è il termine “polipillola” che viene suggerita come una soluzione futuribile per il trattamento delle cosiddette malattie cronico-degenerative. Tuttavia, ciò che non è ancora interamente definito è se per dare costrutto a tale termine semanticamente evocativo sia necessario prevedere una logica di supporto o semplicemente ci si possa accontentare di una equazione numerica su base aritmetica. La logica alla base di questo termine evocativo è quella dello studio di Wald & Law pubblicato nell’anno 2003 su un numero del British Medical Journal (1) che teorizzava come una unica compressa che contenesse farmaci antiipertensivi, statine, aspirina e acido folico fosse in grado di ridurre la incidenza di infarto miocardico dell’88% e quella di ictus dell’80% sulla base di una correzione contemporanea e sinergica di diversi fattori di rischio. In realtà, l’approccio di Wald & Law partiva da un presupposto ottimistico che l’impatto dei singoli trattamenti fosse associato alla acquisizione del massimo beneficio clinico previsto singolarmente per ogni farmaco incluso nella polipillola. In realtà, l’effetto globale della somministrazione di più molecole si attenua per questioni di overlapping nel meccanismo d’azione e per il fatto che la somministrazione contemporanea non è in grado di riprodurre l’effetto dei singoli farmaci per meccanismi di cinetica. In realtà lo studio INTERHEART (2) ha in parte dimostrato la bontà della ipotesi di partenza, ma ancora una volta a partire dal presupposto della sommatoria del beneficio dei singoli farmaci che è difficilmente riproducibile nella pratica clinica.
Questo punto di partenza non esclude tuttavia la possibilità che l’impiego combinato di multipli farmaci in una singola compressa (formalmente polipillola) non possa rappresentare una soluzione adeguata per la prevenzione cardiovascolare. La differenza rispetto a quando ipotizzato da Wald & Law è la natura dei farmaci combinati che si limitano alla correzione di fattori di rischio più comuni e all’impiego di farmaci comunemente somministrati in combinazioni estemporanee. Tra essi quelli che hanno avuto maggiore successo terapeutico sono indubbiamente i farmaci bloccanti il RAAS, i calcio antagonisti, i diuretici e le statine. L’aspetto importante in termini clinici è la evidenza che tali combinazioni basano la propria efficacia su dati clinici di intervento sia sotto di studi clinici randomizzati che di casistiche osservazionali nell’ambito di studi di cosiddetta real life. Ai primi appartengono, ad esempio, lo studio ASCOT LLA e lo studio HOPE-3 che hanno indagato la rilevanza clinica della combinazione di un bloccante RAAS (perindopril, candesartan), un calcio antagonista (amlodipina), un diuretico (idroclorotiazide) e una statina (atorvastatina, rosuvastatina). Ai secondi lo studio CLICON-2 e gli studi PIANIST e PAINT (perindopril+amlodipina+indapamide) e START (Valsartan, Amlodipina e idroclorotiazide) che hanno dimostrato il beneficio clinico della triplice combinazione rispetto alla somministrazione separata delle singole molecole nella popolazione generale. Ciò suggerisce che ciò che deve contraddistinguere il termine polipillola non è il numero di molecole coinvolte, bensì la natura razionale della combinazione che deve basarsi sulla congruità dell’obiettivo terapeutico e del profilo farmacologico dei singoli farmaci. Ogni altra logica di intervento combinato può avere significato in termini economici soprattutto nelle popolazioni a basso tenore di vita, ma rischia di non produrre gli effetti desiderati in termini clinici. La stessa logica razionale è quella che ha animato gli studi destinati a valutare la efficacia delle combinazioni in singola pillola nei confronti della terapia usuale con l’intento principale di valutare l’impatto preventivo del miglioramento della aderenza al trattamento farmacologico.
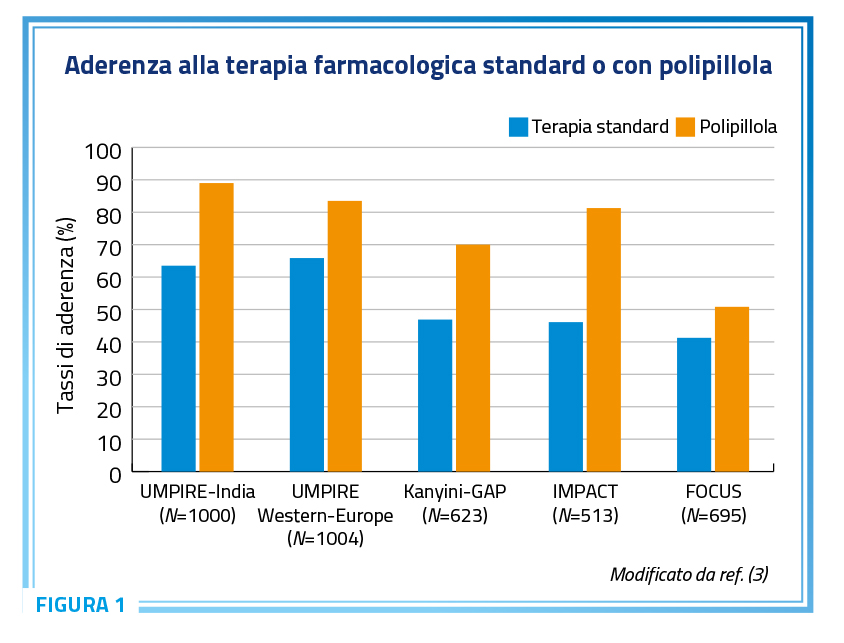
Uno dei vantaggi obiettivi dell’approccio mediante polipillola è infatti quello di ridurre il numero di compresse senza ridurre la somministrazione di principi attivi. Cinque studi hanno valutato l’impatto della somministrazione di pillole singole a base di antiipertensivi e statine in termini di aderenza (UMPIRE-India, UMPIRE-Wester Europe, Kanyini-GAP, IMPACT e FOCUS) riportando un evidente incremento della fedeltà alla terapia nell’ordine del 30-40% nei pazienti che ricevono una singola pillola (Figura 1) (3).
Questo aspetto rappresenta il secondo elemento costitutivo del vantaggio delle strategie di polipillola che a parità di trattamento somministrato assicurano un vantaggio evidente nella ricaduta pratica della assunzione più continuativa della terapia. Infatti, tra i limiti pratici della terapia orale nelle malattie croniche c’è proprio la limitazione di dovere confidare nella presunzione di risultato basata sulla fiducia riposta nella propensione del paziente a comportarsi in modo conseguente alla prescrizione. Tuttavia, la storia ha insegnato che questa propensione è destinata ad attenuarsi in maniera progressiva sulla base del numero di compresse somministrate e quindi è logico attendersi che la adozione di uno schema basato su una singola somministrazione di più molecole possa trascinare con sé il vantaggio di una assunzione più ordinata e per questo motivo più efficace. Naturalmente gli studi indicati hanno indagato anche la ricaduta clinica della somministrazione di polipillola dimostrandone non solo la efficacia nei confronti dei singoli parametri clinici (soprattutto pressione arteriosa e colesterolo LDL), ma anche quella nei confronti della prognosi clinica che risulta significativamente migliore rispetto alla terapia usuale con una riduzione della incidenza di eventi dell’orine del 30%.
Tutte queste evidenze suggeriscono pertanto che la risposta al nostro quesito iniziale è di ordine logico razionale. In termini di efficacia clinica, polipillola non significa ciò che appare letteralmente e cioè molti farmaci in un solo involucro deglutibile, ma implica una logica razionale nella scelta dei singoli componenti e nella credibilità degli obiettivi da raggiungere. Allo stato attuale delle conoscenze due sono le condizioni cliniche a cui tale concetto clinico si applica con successo: la ipertensione arteriosa e la dislipidemia ad essa associata attraverso una standard di combinazione che prevede in modo imprescindibile la presenza di un inibitore RAAS (ace-inibitori più comunemente) e di una statina cui è possibile associare uno o più degli altri farmaci di prima scelta nella ipertensione. Il successo di tale combinazione ha alimentato nuove generazioni di polipillola basate sulla combinazione di 3 o addirittura quattro farmaci antiipertensivi (Studio QUADRO) a dosi diverse (da un quarto alla dose piena), flessibili ed indirizzate a target terapeutici fenotipicamente (razza nera) o clinicamente diverse (i.e. ipertensione lieve-moderata o resistente).
In questa ottica il termine polipillola non è più uno slogan, ma una realtà di grande potenzialità clinica che, come sempre, parte dal concetto del paziente ed al paziente deve restituire il massimo beneficio.
Bibliografia
- Wald NJ, Law MR. A strategy to reduce cardiovascular disease by more than 80%. BMJ. 2003 Jun 28;326(7404):1419.
- Yusuf S, Hawken S, Ounpuu S, Dans T, Avezum A, Lanas F, McQueen M, Budaj A, Pais P, Varigos J, Lisheng L; INTERHEART Study Investigators. Effect of potentially modifiable risk factors associated with myocardial infarction in 52 countries (the INTERHEART study): case-control study. Lancet. 2004 Sep 11-17;364(9438):937-52.
- Webster R, Rodgers A. Polypill: Progress and Challenges to Global Use–Update on the Trials and Policy Implementation. Curr Cardiol Rep. 2015 Dec;17(12):121.
Nell’ambito della medicina cardiovascolare uno dei “mantra” ricorrenti è il termine “polipillola” che viene suggerita come una soluzione futuribile per il trattamento delle cosiddette malattie cronico-degenerative. Tuttavia, ciò che non è ancora interamente definito è se per dare costrutto a tale termine semanticamente evocativo sia necessario prevedere una logica di supporto o semplicemente ci si possa accontentare di una equazione numerica su base aritmetica. La logica alla base di questo termine evocativo è quella dello studio di Wald & Law pubblicato nell’anno 2003 su un numero del British Medical Journal (1) che teorizzava come una unica compressa che contenesse farmaci antiipertensivi, statine, aspirina e acido folico fosse in grado di ridurre la incidenza di infarto miocardico dell’88% e quella di ictus dell’80% sulla base di una correzione contemporanea e sinergica di diversi fattori di rischio. In realtà, l’approccio di Wald & Law partiva da un presupposto ottimistico che l’impatto dei singoli trattamenti fosse associato alla acquisizione del massimo beneficio clinico previsto singolarmente per ogni farmaco incluso nella polipillola. In realtà, l’effetto globale della somministrazione di più molecole si attenua per questioni di overlapping nel meccanismo d’azione e per il fatto che la somministrazione contemporanea non è in grado di riprodurre l’effetto dei singoli farmaci per meccanismi di cinetica. In realtà lo studio INTERHEART (2) ha in parte dimostrato la bontà della ipotesi di partenza, ma ancora una volta a partire dal presupposto della sommatoria del beneficio dei singoli farmaci che è difficilmente riproducibile nella pratica clinica.
Questo punto di partenza non esclude tuttavia la possibilità che l’impiego combinato di multipli farmaci in una singola compressa (formalmente polipillola) non possa rappresentare una soluzione adeguata per la prevenzione cardiovascolare. La differenza rispetto a quando ipotizzato da Wald & Law è la natura dei farmaci combinati che si limitano alla correzione di fattori di rischio più comuni e all’impiego di farmaci comunemente somministrati in combinazioni estemporanee. Tra essi quelli che hanno avuto maggiore successo terapeutico sono indubbiamente i farmaci bloccanti il RAAS, i calcio antagonisti, i diuretici e le statine. L’aspetto importante in termini clinici è la evidenza che tali combinazioni basano la propria efficacia su dati clinici di intervento sia sotto di studi clinici randomizzati che di casistiche osservazionali nell’ambito di studi di cosiddetta real life. Ai primi appartengono, ad esempio, lo studio ASCOT LLA e lo studio HOPE-3 che hanno indagato la rilevanza clinica della combinazione di un bloccante RAAS (perindopril, candesartan), un calcio antagonista (amlodipina), un diuretico (idroclorotiazide) e una statina (atorvastatina, rosuvastatina). Ai secondi lo studio CLICON-2 e gli studi PIANIST e PAINT (perindopril+amlodipina+indapamide) e START (Valsartan, Amlodipina e idroclorotiazide) che hanno dimostrato il beneficio clinico della triplice combinazione rispetto alla somministrazione separata delle singole molecole nella popolazione generale. Ciò suggerisce che ciò che deve contraddistinguere il termine polipillola non è il numero di molecole coinvolte, bensì la natura razionale della combinazione che deve basarsi sulla congruità dell’obiettivo terapeutico e del profilo farmacologico dei singoli farmaci. Ogni altra logica di intervento combinato può avere significato in termini economici soprattutto nelle popolazioni a basso tenore di vita, ma rischia di non produrre gli effetti desiderati in termini clinici. La stessa logica razionale è quella che ha animato gli studi destinati a valutare la efficacia delle combinazioni in singola pillola nei confronti della terapia usuale con l’intento principale di valutare l’impatto preventivo del miglioramento della aderenza al trattamento farmacologico.
Uno dei vantaggi obiettivi dell’approccio mediante polipillola è infatti quello di ridurre il numero di compresse senza ridurre la somministrazione di principi attivi. Cinque studi hanno valutato l’impatto della somministrazione di pillole singole a base di antiipertensivi e statine in termini di aderenza (UMPIRE-India, UMPIRE-Wester Europe, Kanyini-GAP, IMPACT e FOCUS) riportando un evidente incremento della fedeltà alla terapia nell’ordine del 30-40% nei pazienti che ricevono una singola pillola (Figura 1) (3).
Questo aspetto rappresenta il secondo elemento costitutivo del vantaggio delle strategie di polipillola che a parità di trattamento somministrato assicurano un vantaggio evidente nella ricaduta pratica della assunzione più continuativa della terapia. Infatti, tra i limiti pratici della terapia orale nelle malattie croniche c’è proprio la limitazione di dovere confidare nella presunzione di risultato basata sulla fiducia riposta nella propensione del paziente a comportarsi in modo conseguente alla prescrizione. Tuttavia, la storia ha insegnato che questa propensione è destinata ad attenuarsi in maniera progressiva sulla base del numero di compresse somministrate e quindi è logico attendersi che la adozione di uno schema basato su una singola somministrazione di più molecole possa trascinare con sé il vantaggio di una assunzione più ordinata e per questo motivo più efficace. Naturalmente gli studi indicati hanno indagato anche la ricaduta clinica della somministrazione di polipillola dimostrandone non solo la efficacia nei confronti dei singoli parametri clinici (soprattutto pressione arteriosa e colesterolo LDL), ma anche quella nei confronti della prognosi clinica che risulta significativamente migliore rispetto alla terapia usuale con una riduzione della incidenza di eventi dell’orine del 30%.
Tutte queste evidenze suggeriscono pertanto che la risposta al nostro quesito iniziale è di ordine logico razionale. In termini di efficacia clinica, polipillola non significa ciò che appare letteralmente e cioè molti farmaci in un solo involucro deglutibile, ma implica una logica razionale nella scelta dei singoli componenti e nella credibilità degli obiettivi da raggiungere. Allo stato attuale delle conoscenze due sono le condizioni cliniche a cui tale concetto clinico si applica con successo: la ipertensione arteriosa e la dislipidemia ad essa associata attraverso una standard di combinazione che prevede in modo imprescindibile la presenza di un inibitore RAAS (ace-inibitori più comunemente) e di una statina cui è possibile associare uno o più degli altri farmaci di prima scelta nella ipertensione. Il successo di tale combinazione ha alimentato nuove generazioni di polipillola basate sulla combinazione di 3 o addirittura quattro farmaci antiipertensivi (Studio QUADRO) a dosi diverse (da un quarto alla dose piena), flessibili ed indirizzate a target terapeutici fenotipicamente (razza nera) o clinicamente diverse (i.e. ipertensione lieve-moderata o resistente).
In questa ottica il termine polipillola non è più uno slogan, ma una realtà di grande potenzialità clinica che, come sempre, parte dal concetto del paziente ed al paziente deve restituire il massimo beneficio.
Bibliografia
- Wald NJ, Law MR. A strategy to reduce cardiovascular disease by more than 80%. BMJ. 2003 Jun 28;326(7404):1419.
- Yusuf S, Hawken S, Ounpuu S, Dans T, Avezum A, Lanas F, McQueen M, Budaj A, Pais P, Varigos J, Lisheng L; INTERHEART Study Investigators. Effect of potentially modifiable risk factors associated with myocardial infarction in 52 countries (the INTERHEART study): case-control study. Lancet. 2004 Sep 11-17;364(9438):937-52.
- Webster R, Rodgers A. Polypill: Progress and Challenges to Global Use–Update on the Trials and Policy Implementation. Curr Cardiol Rep. 2015 Dec;17(12):121.
Related papers
La pubblicazione recente di alcuni lavori scientifici basati sulle risultanze di alcuni osservatori epidemiologi mondiali, ha riportato alla ribalta il ruolo chiave delle malattie cardiovascolari come prima causa di morte e disabilità, non solo nel presente, ma anche nel futuro proiettato oggi al 2050 con un incremento più o meno equamente distribuito tra le malattie [more info]
1) Lipoproteine ed aterosclerosi Le lipoproteine sono particelle composte da un nucleo ricco in esteri del colesterolo e trigliceridi (TG) circondati da colesterolo libero, fosfolipidi e apolipoproteine. Le lipoproteine plasmatiche vengono suddivise in varie classi (VLDL, IDL, LDL, HDL e chilomicroni) in base alle dimensioni, alla composizione lipidica e alle apolipoproteine presenti (Tabella 1). I [more info]
Introduzione Le malattie cardiovascolari rappresentano la principale causa di morbilità e mortalità a livello globale, nonostante i progressi nella prevenzione e nel trattamento farmacologico. In questo contesto, l’adozione di strategie terapeutiche efficaci per la gestione dei fattori di rischio cardiovascolare è fondamentale. La combinazione farmacologica di farmaci con meccanismi d’azione complementari è diventata una pratica [more info]