La terapia ipocolesterolemizzante rappresenta uno dei cardini su cui poggia la prevenzione cardiovascolare in ragione del ruolo del colesterolo LDL, e delle altre lipoproteine contenenti apo-B, nel determinismo degli eventi cardiovascolari dimostrato in modo inequivocabile da una mole enorme di studi di genetica, osservazionali e di intervento (1,2). La coerenza e consistenza di queste evidenze, unitamente a quelle derivanti da studi biologici e sperimentali, indicano chiaramente che il colesterolo LDL ha un rapporto causale nelle malattie cardiovascolari su base aterosclerotica e che la riduzione dei suoi livelli circolanti riduce il rischio di eventi cardiovascolari in misura proporzionale all’entità della riduzione della colesterolemia LDL (1,2). Gli studi di randomizzazione mendeliana, peraltro, dimostrano in modo evidente come l’esposizione a lungo termine a bassi livelli di colesterolo LDL si associ a livelli di rischio assai più bassi di quelli ottenibili con una riduzione della colesterolemia LDL a medio termine, quale quella che tipicamente osserviamo nel corso di un trial randomizzato controllato (1,2). Questi dati dimostrano che l’effetto del colesterolo LDL sugli eventi cardiovascolari oltre che essere causale è anche cumulativo. Nel considerare il livello di rischio che compete al colesterolo LDL dovremmo, quindi, considerare sia i livelli di colesterolemia LDL che i tempi di esposizione. Appare, dunque, evidente l’opportunità di impostare un trattamento ipocolesterolemizzante che consenta di raggiungere e mantenere nel tempo i target di colesterolo LDL raccomandato dalle linee guida. La riduzione della colesterolemia LDL è fondamentale ma non meno rilevante appare l’ottimizzazione del controllo di tutti i determinanti del profilo di rischio del paziente definendo gli schemi terapeutici di volta in volta più opportuni (2). A tale riguardo, nel corso degli ultimi anni è stata rivolta una crescente attenzione alla possibilità di implementare le strategie di prevenzione cardiovascolare ricorrendo ad associazioni precostituite di farmaci di classi diverse a realizzare “polipillole” a varia composizione che coniugano l’efficacia protettiva dei singoli componenti con la sempre opportuna semplificazione degli schemi terapeutici (3). La recente introduzione in commercio della combinazione statina+aspirina risponde appieno a queste esigenze di semplicità e efficacia protettiva.
Invero, a oltre cento anni dalla sua scoperta, l’aspirina è ancora un farmaco di riferimento in prevenzione cardiovascolare. Le linee guida internazionali ne raccomandano l’uso in chi ha già avuto un evento (2). L’assunzione di aspirina a basse dosi, infatti, riduce mediamente di un quinto gli eventi cardiovascolari (infarto miocardico non-fatale, ictus non-fatale e morte per cause vascolari) nei pazienti con pregresso infarto miocardico, ictus o attacco ischemico transitorio. In termini assoluti si tratta di una riduzione dell’incidenza annuale di eventi non fatali pari a circa 10-20 per 1000 pazienti con una riduzione più contenuta, ma comunque significativa, della mortalità per cause vascolari (4,5). In questi pazienti il beneficio netto derivante dall’assunzione di aspirina in termini di protezione cardiovascolare viene solo minimamente inficiato dall’aumento del rischio emorragico, soprattutto rappresentato dai sanguinamenti gastrointestinali, in quanto quest’ultimo è nettamente inferiore, in media dalle 20 alle 50 volte, rispetto alla riduzione degli eventi cardio- e cerebrovascolari (4,5). In prevenzione primaria l’uso di aspirina a basse dosi (75-100 mg) è raccomandato dalle linee guida dell’ESC (2,6,7) (classe IIb, livello A) in pazienti diabetici di tipo 1 o 2 che abbiano i seguenti criteri: evidenza di almeno un danno di organo (rene o retina) oppure tre o più fattori di rischio tradizionali, indipendentemente dalla durata di malattia oppure durata di malattia ≥10 anni senza danno di organo ed almeno un fattore di rischio tradizionale oppure diabete di tipo 1 da >20 anni. L’uso di aspirina in prevenzione primaria è anche raccomandato nei pazienti diabetici asintomatici che però abbiano una chiara evidenza strumentale o marcatori di patologia aterosclerotica coronarica, carotidea o agli arti inferiori, indipendentemente da età, durata di malattia e altri fattori di rischio. In particolare, l’evidenza mediante imaging (ecografia o risonanza magnetica) di stenosi significative carotidee, femorali, coronariche, o un punteggio di calcio coronarico elevato o un indice caviglia-braccio ridotto (<0.9) vengono considerati “modificatori del livello di rischio”, ovvero aumentano il livello di rischio cardiovascolare e rendono il paziente eleggibile alla prevenzione primaria (8). Questo non solo nella popolazione diabetica, ma anche in quella non diabetica (8).
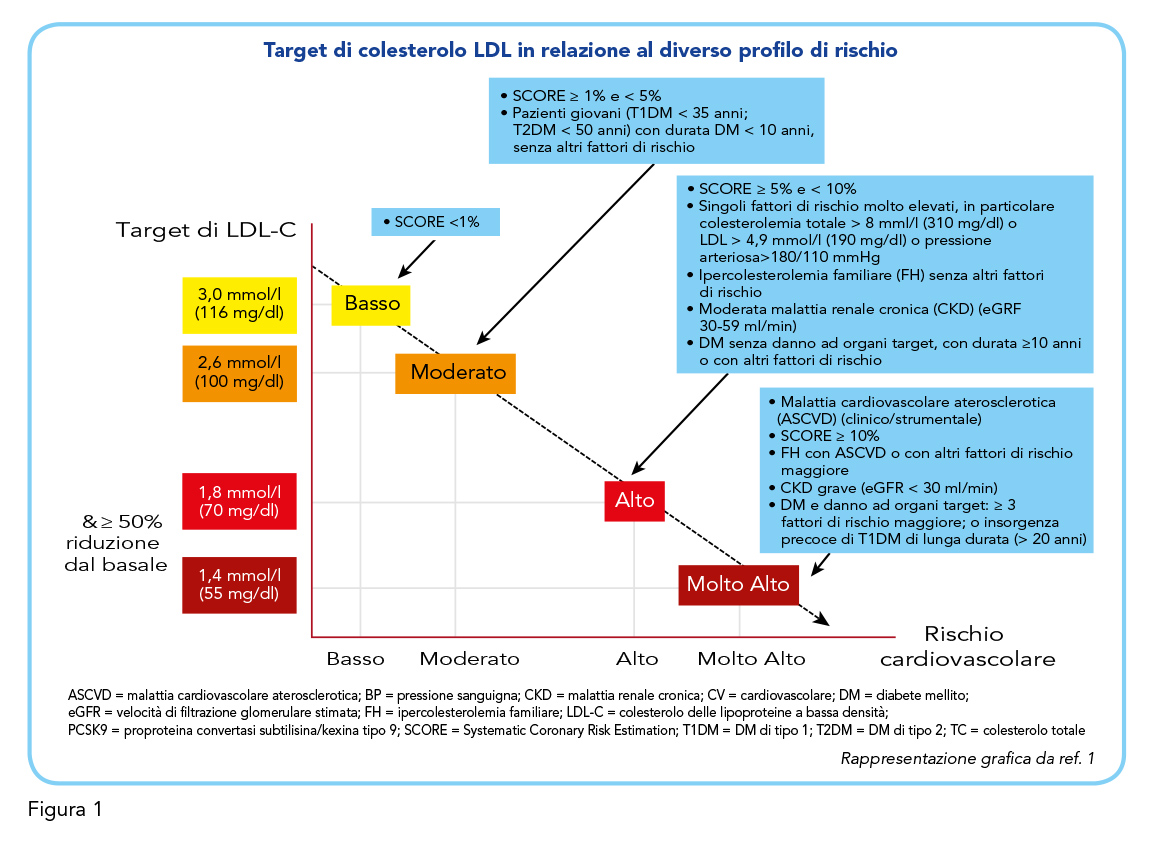
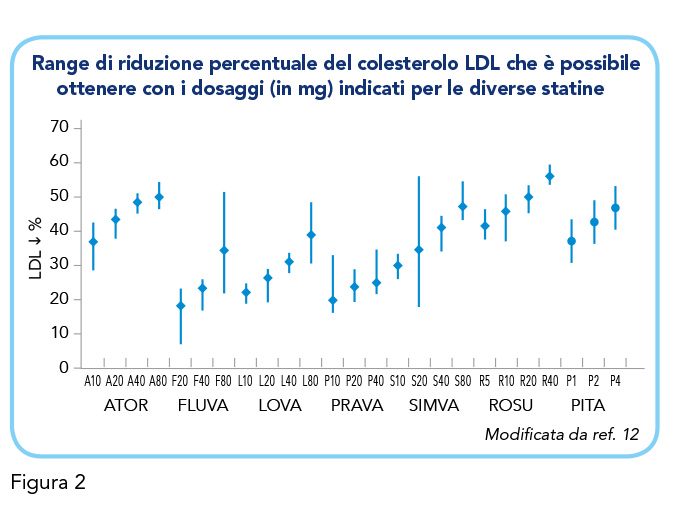
Quanto sopra esposto dimostra in modo evidente come per la generalità dei pazienti che hanno indicazione all’uso di aspirina a basse dosi sussista anche l’indicazione all’assunzione di una terapia ipocolesterolemizzante (1,2). Le linee guida per la gestione delle displidemie, infatti, raccomandano target di colesterolo LDL estremamente ambiziosi in quei pazienti che, in ragione di un elevato livello di rischio cardiovascolare, hanno una precisa indicazione all’assunzione di aspirina a basse dosi. Nei pazienti a rischio molto alto l’obiettivo è una riduzione del colesterolo LDL ≥ del 50% rispetto al basale e un valore < 55 mg/dL, in quelli a rischio alto ci si prefigge una riduzione del colesterolo LDL ≥ del 50% rispetto al basale e un valore < 70 mg/dL, e, infine, nei pazienti con malattie cardiovascolari aterosclerotiche che manifestano un secondo evento vascolare entro 2 anni (non necessariamente dello stesso tipo) durante l’assunzione di statine al massimo dosaggio tollerato, potrebbe essere considerato un obiettivo di colesterolo LDL <40 mg/dL (1) (Figura 1). Dal punto di vista del trattamento farmacologico le statine rappresentano il farmaco di prima scelta. Il grado di riduzione del colesterolo LDL è dose-dipendente e varia in base al tipo di statina utilizzata. Esistono, infatti, statine ad alta, moderata e bassa intensità. Quelle ad alta intensità riducono il colesterolo LDL, in media, di almeno il 50%, quella a moderata intensità lo riducono del 30-50% (1). La necessità di ridurre la colesterolemia LDL di almeno il 50% nei pazienti a rischio cardiovascolare elevato o molto elevato – per i quali può essere considerato anche l’uso di aspirina a basse dosi – restringe la scelta alle 2 statine ad alta intensità attualmente disponibili, rosuvastatina ed atorvastatina (1,9) (Figura 2). Il razionale di una terapia di combinazione con aspirina a basse dosi + statina ad alta intensità, a dosaggio differenziato in relazione al target di colesterolo LDL da raggiungere, poggia evidentemente sulla opportunità di semplificare il trattamento dei pazienti ad elevato rischio cardiovascolare che, in quanto tali, necessitano spesso di schemi terapeutici variamenti articolati (2). Questo aspetto è di non trascurabile rilevanza in quanto la scarsa aderenza alle diverse strategie di prevenzione cardiovascolare si viene sempre più configurando come un vero e proprio fattore di rischio occulto (10). Le misure preventive, infatti, dispiegano loro effetti favorevoli in un arco di tempo decisamente più lungo rispetto alle terapie di fase acuta e richiedono, quindi, che il paziente riceva la terapia in modo continuativo e nelle dosi dimostratesi efficaci. La mancanza di aderenza diventa così un fattore di rischio significativo ma spesso nascosto. In effetti, se un paziente non assume il farmaco prescritto, non potrà ottenerne alcun beneficio. I dati dell’osservatorio sull’uso dei farmaci dimostrano come meno del 50% dei pazienti assumano con sufficiente regolarità i farmaci ipocolesterolemizzanti ed antipertensivi (11). La complessità dello schema terapeutico rappresenta probabilmente uno dei più importanti determinanti della scarsa aderenza terapeutica, ragione per cui una crescente attenzione viene posta dalle linee guida internazionali all’uso di combinazioni di farmaci della stessa classe o di classi diverse in associazioni precostituite, in modo da favorire l’aderenza terapeutica (3). Peraltro, la personalizzazione del trattamento utilizzando la combinazione aspirina+statina ad alta intensità è decisamente agevole, in quanto la dose di aspirina è standard mentre quella di statina può essere definita a priori nella generalità dei pazienti (12).
La possibilità di una sinergia protettiva tra aspirina e statina rappresenta un altro elemento di valutazione a favore di questa combinazione farmacologica. La presenza di ipercolesterolemia, infatti, sembra poter condizionare una riduzione della risposta delle piastrine all’effetto antiaggregante di aspirina (13). La riduzione della colesterolemia garantita dalla presenza di una statina potrebbe, quindi, rendere le piastrine maggiormente responsive all’aspirina (20). L’effetto antinfiammatorio della terapia con statine potrebbe rappresentare un ulteriore fattore di potenziamento dell’efficacia antiaggregante di aspirina (13). Le statine, infatti, svolgono una certa azione antiaggregante inquadrabile nell’ambito delle molteplici proprietà farmacologiche, dipendenti e/o indipendenti dalla riduzione del colesterolo LDL (14,15). Numerosi sono i meccanismi fisiopatologici di volta in volta suggeriti per spiegare la riduzione della trombogenicità ematica durante trattamento con statine: le variazioni dei livelli serici di colesterolo LDL e del contenuto cellulare piastrinico di colesterolo; l’induzione della ossido nitrico-sintasi piastrinica; l’inibizione della sintesi di trombossano A2; l’inibizione dell’espressione del CD40L piastrinico e della liberazione di trombina mediata da CD40L; il legame del farmaco alle piastrine (14,15,16). Evidenze indirette di una possibile interazione favorevole della combinazione aspirina+statina sono state recentemente prodotte dall’International Polycap Study 3 (TIPS-3), i cui risultati sono stati presentati all’American Heart Association 2020 Scientific Sessions virtuali e pubblicati contemporaneamente sul New England Journal of Medicine (17). Nel periodo di follow-up di quasi cinque anni, l’aggiunta di aspirina al trattamento con una polipillola quotidiana contenente simvastatina 40 mg, atenololo 100 mg, ramipril 10 mg e idroclorotiazide 25 mg ha determinato una riduzione addizionale degli eventi cardiovascolari del 31% mentre il trattamento con la sola aspirina ha ridotto la morte cardiovascolare, l’infarto o l’ictus del 14% in pazienti ad elevato rischio cardiovascolare in prevenzione primaria (17). Appare meritevole di menzione anche l’ottimo profilo di tollerabilità della polipillola contentente aspirina con un occorrenza di sanguinamenti gastrointestinali non superiore a quanto osservato nel gruppo placebo (17).
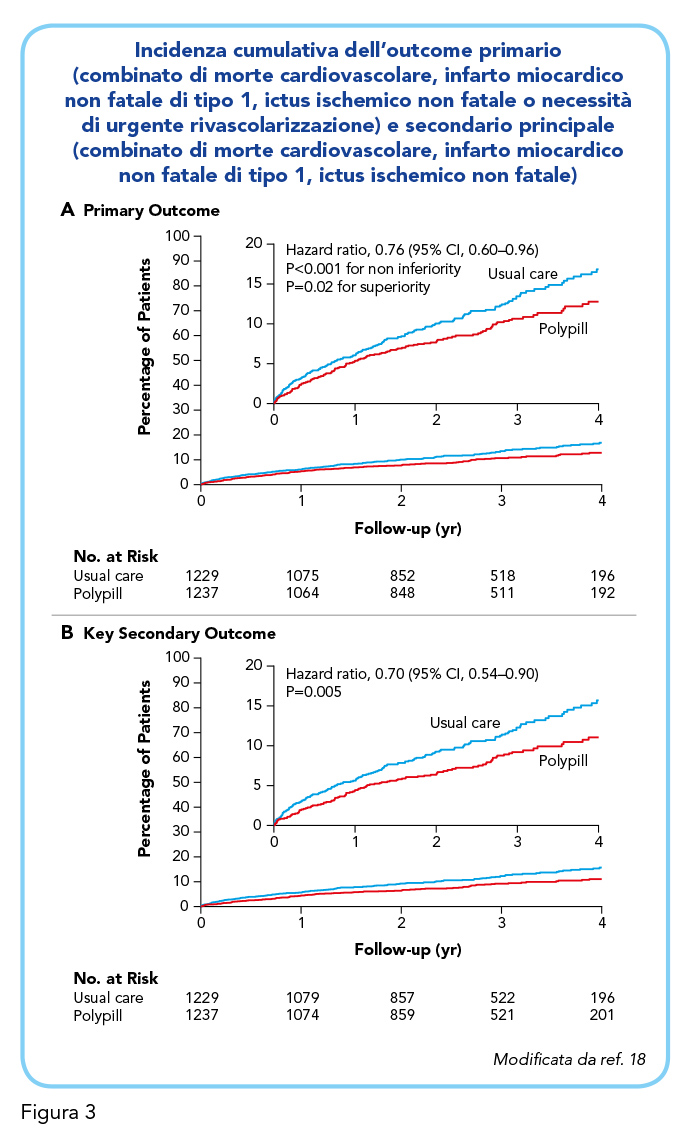
Lo studio Secondary Prevention of Cardiovascular Disease in the Elderly (SECURE) ha prodotto recentemente una ulteriore prova documentale – questa volta in un contesto di prevenzone secondaria – del valore aggiunto dell’uso di una combinazione precostituita di farmaci cardioprotettivi, la polipillola per l’appunto, rispetto all’assunzione estemporanea degli stessi farmaci (18). Lo studio, randomizzato controllato, ha arruolato 2499 pazienti con storia di infarto miocardico occorso nei 6 mesi precedenti, assegnati all’uso di una polipillola che prevedeva una combinazione di aspirina (100 mg), ramipril (2.5, 5 o 10 mg) e atorvastatina (20 o 40 mg) o ad una strategia terapeutica tradizionale che prevedeva l’uso dei medesimi farmaci somministrati separatamente. L’outcome primario dello studio era un combinato di morte cardiovascolare, infarto miocardico non fatale di tipo 1, ictus ischemico non fatale o necessità di urgente rivascolarizzazione. L’outcome secondario principale era un composito di morte cardiovascolare, infarto miocardico non fatale di tipo 1, ictus ischemico non fatale. Nel corso di una mediana di follow-up di 36 mesi nei pazienti trattati con polipillola è stata osservata una significativa riduzione del rischio dell’outcome primario del 24% (hazard ratio 0.76, intervallo di confidenza al 95% compreso tra 0.60 e 0.96, p=0.02) e dell’outcome secondario (hazard ratio 0.70, intervallo di confidenza al 95% compreso tra 0.54 e 0.90, p=0.005) (Figura 3). La frequenza degli eventi avversi è risultata simile nei 2 gruppi di trattamento mentre l’aderenza terapeutica, misurata con la Morisky Medication Adherence Scale, è risultata significativamente migliore nei pazienti che assumevano la polipillola (18). E’ interessante notare come, nonostante il diverso livello di aderenza tra i 2 gruppi di trattamento, non siano state osservate differenze significative per ciò che riguarda il controllo pressorio ed i livelli di colesterolo LDL raggiunti. Invero, è lecito ipotizzare che ciò debba essere ricondotto a valori medi piuttosto bassi di questi due parametri e al disegno in aperto delle studio che può avere favorito l’adozione di stili di vita salutari. E’ ipotizzabile che il vantaggio terapeutico legato all’uso della polipillola possa essere dovuto in parte ad effetti pleiotropici di statina e ACE-inibitore, assunti con maggiore regolarità nei pazienti assegnati al trattamento con polipillola, ed in parte alla assunzione di aspirina con maggiore regolarità (18).
Conclusione
Le malattie cardiovascolari continuano a rappresentare nel nostro Paese la principale causa di mortalità e morbilità. La prevenzione efficace di queste patologie poggia sulla combinazione di farmaci che agiscono sui meccanismi fisiopatologici sottesi allo sviluppo e alla progressione della patologia aterosclerotica ed alla comparsa delle sue complicanze trombotiche. Statina e aspirina rappresentano due pilastri fondamentali di ogni strategia di prevenzione nei pazienti a rischio cardiovascolare elevato o molto elevato. La combinazione aspirina + statina ad alta intensità potrebbe rappresentare un esempio di modernità gestionale del rischio cardiovascolare in cui il concetto di semplificazione terapeutica si coniuga perfettamente con una sinergia di efficacia protettiva, garantendo quella resa terapeutica ottimale che deve essere l’obiettivo finale di ogni strategia di intervento.
Bibliografia
- Mach F, Baigent C, Catapano AL, et al. ESC Scientific Document Group. 2019 ESC/EAS Guidelines for the management of dyslipidaemias: lipid modification to reduce cardiovascular risk. Eur Heart J 2020;41:111-88.
- Visseren FLJ, Mach F, Smulders YM et al. 2021 ESC Guidelines on cardiovascular disease prevention in clinical practice. Eur Heart J 2021; 42: 3227-3337.
- Mancia G, Kreutz R, Brunström M, et al. Authors/Task Force Members:. 2023 ESH Guidelines for the management of arterial hypertension The Task Force for the management of arterial hypertension of the European Society of Hypertension Endorsed by the European Renal Association (ERA) and the International Society of Hypertension (ISH). J Hypertens. 2023 Jun 21. doi: 10.1097/HJH.0000000000003480.
- Trialist Antithrombotic Trialists’ Collaboration. Collaborative metaanalysis of randomised trials of antiplatelet therapy for prevention of death, myocardial infarction, and stroke in high risk patients. BMJ. 2002;324:71–86.
- Antithrombotic Trialists’ (ATT) Collaboration. Aspirin in the primary and secondary prevention of vascular disease: collaborative meta-analysis of individual participant data from randomised trials. Lancet.2009;373:1849–1860.
- Cosentino F, Grant PJ, Aboyans V, et al. ESC Scientific Document Group. 2019 ESC Guidelines on diabetes, pre-diabetes, and cardiovascular diseases developed in collaboration with the EASD. Eur Heart J 2020;41:255-323.
- Marx N, Federici M, Schütt K, et al; ESC Scientific Document Group. 2023 ESC Guidelines for the management of cardiovascular disease in patients with diabetes. Eur Heart J. 2023 Aug 25:ehad192. doi: 10.1093/eurheartj/ehad192.
- Knuuti J, Wijns W, Saraste A, et al. ESC Scientific Document Group. 2019 ESC Guidelines for the diagnosis and management of chronic coronary syndromes. Eur Heart J 2020;41:407-77
- Weng TC, Yang YH, Lin SJ, Tai SH. A systematic review and meta-analysis on the therapeutic equivalence of statins. J Clin Pharm Ther. 2010 Apr;35(2):139-51.
- Colivicchi C, Abrignani MG, Santini M.Aderenza terapeutica: il fattore di rischio occulto. (G Ital Cardiol 2010; 11 (5 Suppl 3): 124S-127S)
- Uso dei farmaci in Italia. Rapporto Nazionale 2020. https://www.aifa.gov.it/documents/20142/1542390/Rapporto-OsMed-2020.pdf
- Catapano AL, Graham I, De Backer G, et al. Authors/Task Force Members; Additional Contributor. 2016 ESC/EAS Guidelines for the Management of Dyslipidaemias. Eur Heart J. 2016 Oct 14;37(39):2999-3058.
- De Berardis G, Sacco M, Evangelista V et al. Aspirin and Simvastatin Combination for Cardiovascular Events Prevention Trial in Diabetes (ACCEPT-D): design of a randomized study of the efficacy of low-dose aspirin in the prevention of cardiovascular events in subjects with diabetes mellitus treated with statins. Trials 2007;8:21 doi:10.1186/1745-6215-8-21
- Puccetti L, Santilli F, Pasqui AL, et al. Effects of atorvastatin and rosuvastatin on thromboxane-dependent platelet activation and oxidative stress in hypercholesterolemia. Atherosclerosis 2011; 214:122-8.
- Sanguigni V, Pignatelli P, Lenti L, et al. Short-term treatment with atorvastatin reduces platelet CD40 ligand and thrombin generation in hypercholesterolemic patients. Circulation 2005;111:412-9.
- Puccetti L, Pasqui AL, Pastorelli M, et al. Platelet hyperactivity after statin treatment discontinuation. Thromb Haemost 2003;90:476-82.
- Yusuf S, Joseph P, Dans A et al. Polypill with or without Aspirin in Persons without Cardiovascular Disease. N Engl J Med 2021; 384:216-228.
- Castellano JM, Pocok SJ, Bhatt AJ et al. Polypill Strategy in Secondary Cardiovascular Prevention. N Engl J Med 2022;387:967-77.
La terapia ipocolesterolemizzante rappresenta uno dei cardini su cui poggia la prevenzione cardiovascolare in ragione del ruolo del colesterolo LDL, e delle altre lipoproteine contenenti apo-B, nel determinismo degli eventi cardiovascolari dimostrato in modo inequivocabile da una mole enorme di studi di genetica, osservazionali e di intervento (1,2). La coerenza e consistenza di queste evidenze, unitamente a quelle derivanti da studi biologici e sperimentali, indicano chiaramente che il colesterolo LDL ha un rapporto causale nelle malattie cardiovascolari su base aterosclerotica e che la riduzione dei suoi livelli circolanti riduce il rischio di eventi cardiovascolari in misura proporzionale all’entità della riduzione della colesterolemia LDL (1,2). Gli studi di randomizzazione mendeliana, peraltro, dimostrano in modo evidente come l’esposizione a lungo termine a bassi livelli di colesterolo LDL si associ a livelli di rischio assai più bassi di quelli ottenibili con una riduzione della colesterolemia LDL a medio termine, quale quella che tipicamente osserviamo nel corso di un trial randomizzato controllato (1,2). Questi dati dimostrano che l’effetto del colesterolo LDL sugli eventi cardiovascolari oltre che essere causale è anche cumulativo. Nel considerare il livello di rischio che compete al colesterolo LDL dovremmo, quindi, considerare sia i livelli di colesterolemia LDL che i tempi di esposizione. Appare, dunque, evidente l’opportunità di impostare un trattamento ipocolesterolemizzante che consenta di raggiungere e mantenere nel tempo i target di colesterolo LDL raccomandato dalle linee guida. La riduzione della colesterolemia LDL è fondamentale ma non meno rilevante appare l’ottimizzazione del controllo di tutti i determinanti del profilo di rischio del paziente definendo gli schemi terapeutici di volta in volta più opportuni (2). A tale riguardo, nel corso degli ultimi anni è stata rivolta una crescente attenzione alla possibilità di implementare le strategie di prevenzione cardiovascolare ricorrendo ad associazioni precostituite di farmaci di classi diverse a realizzare “polipillole” a varia composizione che coniugano l’efficacia protettiva dei singoli componenti con la sempre opportuna semplificazione degli schemi terapeutici (3). La recente introduzione in commercio della combinazione statina+aspirina risponde appieno a queste esigenze di semplicità e efficacia protettiva.
Invero, a oltre cento anni dalla sua scoperta, l’aspirina è ancora un farmaco di riferimento in prevenzione cardiovascolare. Le linee guida internazionali ne raccomandano l’uso in chi ha già avuto un evento (2). L’assunzione di aspirina a basse dosi, infatti, riduce mediamente di un quinto gli eventi cardiovascolari (infarto miocardico non-fatale, ictus non-fatale e morte per cause vascolari) nei pazienti con pregresso infarto miocardico, ictus o attacco ischemico transitorio. In termini assoluti si tratta di una riduzione dell’incidenza annuale di eventi non fatali pari a circa 10-20 per 1000 pazienti con una riduzione più contenuta, ma comunque significativa, della mortalità per cause vascolari (4,5). In questi pazienti il beneficio netto derivante dall’assunzione di aspirina in termini di protezione cardiovascolare viene solo minimamente inficiato dall’aumento del rischio emorragico, soprattutto rappresentato dai sanguinamenti gastrointestinali, in quanto quest’ultimo è nettamente inferiore, in media dalle 20 alle 50 volte, rispetto alla riduzione degli eventi cardio- e cerebrovascolari (4,5). In prevenzione primaria l’uso di aspirina a basse dosi (75-100 mg) è raccomandato dalle linee guida dell’ESC (2,6,7) (classe IIb, livello A) in pazienti diabetici di tipo 1 o 2 che abbiano i seguenti criteri: evidenza di almeno un danno di organo (rene o retina) oppure tre o più fattori di rischio tradizionali, indipendentemente dalla durata di malattia oppure durata di malattia ≥10 anni senza danno di organo ed almeno un fattore di rischio tradizionale oppure diabete di tipo 1 da >20 anni. L’uso di aspirina in prevenzione primaria è anche raccomandato nei pazienti diabetici asintomatici che però abbiano una chiara evidenza strumentale o marcatori di patologia aterosclerotica coronarica, carotidea o agli arti inferiori, indipendentemente da età, durata di malattia e altri fattori di rischio. In particolare, l’evidenza mediante imaging (ecografia o risonanza magnetica) di stenosi significative carotidee, femorali, coronariche, o un punteggio di calcio coronarico elevato o un indice caviglia-braccio ridotto (<0.9) vengono considerati “modificatori del livello di rischio”, ovvero aumentano il livello di rischio cardiovascolare e rendono il paziente eleggibile alla prevenzione primaria (8). Questo non solo nella popolazione diabetica, ma anche in quella non diabetica (8).
Quanto sopra esposto dimostra in modo evidente come per la generalità dei pazienti che hanno indicazione all’uso di aspirina a basse dosi sussista anche l’indicazione all’assunzione di una terapia ipocolesterolemizzante (1,2). Le linee guida per la gestione delle displidemie, infatti, raccomandano target di colesterolo LDL estremamente ambiziosi in quei pazienti che, in ragione di un elevato livello di rischio cardiovascolare, hanno una precisa indicazione all’assunzione di aspirina a basse dosi. Nei pazienti a rischio molto alto l’obiettivo è una riduzione del colesterolo LDL ≥ del 50% rispetto al basale e un valore < 55 mg/dL, in quelli a rischio alto ci si prefigge una riduzione del colesterolo LDL ≥ del 50% rispetto al basale e un valore < 70 mg/dL, e, infine, nei pazienti con malattie cardiovascolari aterosclerotiche che manifestano un secondo evento vascolare entro 2 anni (non necessariamente dello stesso tipo) durante l’assunzione di statine al massimo dosaggio tollerato, potrebbe essere considerato un obiettivo di colesterolo LDL <40 mg/dL (1) (Figura 1). Dal punto di vista del trattamento farmacologico le statine rappresentano il farmaco di prima scelta. Il grado di riduzione del colesterolo LDL è dose-dipendente e varia in base al tipo di statina utilizzata. Esistono, infatti, statine ad alta, moderata e bassa intensità. Quelle ad alta intensità riducono il colesterolo LDL, in media, di almeno il 50%, quella a moderata intensità lo riducono del 30-50% (1). La necessità di ridurre la colesterolemia LDL di almeno il 50% nei pazienti a rischio cardiovascolare elevato o molto elevato – per i quali può essere considerato anche l’uso di aspirina a basse dosi – restringe la scelta alle 2 statine ad alta intensità attualmente disponibili, rosuvastatina ed atorvastatina (1,9) (Figura 2). Il razionale di una terapia di combinazione con aspirina a basse dosi + statina ad alta intensità, a dosaggio differenziato in relazione al target di colesterolo LDL da raggiungere, poggia evidentemente sulla opportunità di semplificare il trattamento dei pazienti ad elevato rischio cardiovascolare che, in quanto tali, necessitano spesso di schemi terapeutici variamenti articolati (2). Questo aspetto è di non trascurabile rilevanza in quanto la scarsa aderenza alle diverse strategie di prevenzione cardiovascolare si viene sempre più configurando come un vero e proprio fattore di rischio occulto (10). Le misure preventive, infatti, dispiegano loro effetti favorevoli in un arco di tempo decisamente più lungo rispetto alle terapie di fase acuta e richiedono, quindi, che il paziente riceva la terapia in modo continuativo e nelle dosi dimostratesi efficaci. La mancanza di aderenza diventa così un fattore di rischio significativo ma spesso nascosto. In effetti, se un paziente non assume il farmaco prescritto, non potrà ottenerne alcun beneficio. I dati dell’osservatorio sull’uso dei farmaci dimostrano come meno del 50% dei pazienti assumano con sufficiente regolarità i farmaci ipocolesterolemizzanti ed antipertensivi (11). La complessità dello schema terapeutico rappresenta probabilmente uno dei più importanti determinanti della scarsa aderenza terapeutica, ragione per cui una crescente attenzione viene posta dalle linee guida internazionali all’uso di combinazioni di farmaci della stessa classe o di classi diverse in associazioni precostituite, in modo da favorire l’aderenza terapeutica (3). Peraltro, la personalizzazione del trattamento utilizzando la combinazione aspirina+statina ad alta intensità è decisamente agevole, in quanto la dose di aspirina è standard mentre quella di statina può essere definita a priori nella generalità dei pazienti (12).
La possibilità di una sinergia protettiva tra aspirina e statina rappresenta un altro elemento di valutazione a favore di questa combinazione farmacologica. La presenza di ipercolesterolemia, infatti, sembra poter condizionare una riduzione della risposta delle piastrine all’effetto antiaggregante di aspirina (13). La riduzione della colesterolemia garantita dalla presenza di una statina potrebbe, quindi, rendere le piastrine maggiormente responsive all’aspirina (20). L’effetto antinfiammatorio della terapia con statine potrebbe rappresentare un ulteriore fattore di potenziamento dell’efficacia antiaggregante di aspirina (13). Le statine, infatti, svolgono una certa azione antiaggregante inquadrabile nell’ambito delle molteplici proprietà farmacologiche, dipendenti e/o indipendenti dalla riduzione del colesterolo LDL (14,15). Numerosi sono i meccanismi fisiopatologici di volta in volta suggeriti per spiegare la riduzione della trombogenicità ematica durante trattamento con statine: le variazioni dei livelli serici di colesterolo LDL e del contenuto cellulare piastrinico di colesterolo; l’induzione della ossido nitrico-sintasi piastrinica; l’inibizione della sintesi di trombossano A2; l’inibizione dell’espressione del CD40L piastrinico e della liberazione di trombina mediata da CD40L; il legame del farmaco alle piastrine (14,15,16). Evidenze indirette di una possibile interazione favorevole della combinazione aspirina+statina sono state recentemente prodotte dall’International Polycap Study 3 (TIPS-3), i cui risultati sono stati presentati all’American Heart Association 2020 Scientific Sessions virtuali e pubblicati contemporaneamente sul New England Journal of Medicine (17). Nel periodo di follow-up di quasi cinque anni, l’aggiunta di aspirina al trattamento con una polipillola quotidiana contenente simvastatina 40 mg, atenololo 100 mg, ramipril 10 mg e idroclorotiazide 25 mg ha determinato una riduzione addizionale degli eventi cardiovascolari del 31% mentre il trattamento con la sola aspirina ha ridotto la morte cardiovascolare, l’infarto o l’ictus del 14% in pazienti ad elevato rischio cardiovascolare in prevenzione primaria (17). Appare meritevole di menzione anche l’ottimo profilo di tollerabilità della polipillola contentente aspirina con un occorrenza di sanguinamenti gastrointestinali non superiore a quanto osservato nel gruppo placebo (17).
Lo studio Secondary Prevention of Cardiovascular Disease in the Elderly (SECURE) ha prodotto recentemente una ulteriore prova documentale – questa volta in un contesto di prevenzone secondaria – del valore aggiunto dell’uso di una combinazione precostituita di farmaci cardioprotettivi, la polipillola per l’appunto, rispetto all’assunzione estemporanea degli stessi farmaci (18). Lo studio, randomizzato controllato, ha arruolato 2499 pazienti con storia di infarto miocardico occorso nei 6 mesi precedenti, assegnati all’uso di una polipillola che prevedeva una combinazione di aspirina (100 mg), ramipril (2.5, 5 o 10 mg) e atorvastatina (20 o 40 mg) o ad una strategia terapeutica tradizionale che prevedeva l’uso dei medesimi farmaci somministrati separatamente. L’outcome primario dello studio era un combinato di morte cardiovascolare, infarto miocardico non fatale di tipo 1, ictus ischemico non fatale o necessità di urgente rivascolarizzazione. L’outcome secondario principale era un composito di morte cardiovascolare, infarto miocardico non fatale di tipo 1, ictus ischemico non fatale. Nel corso di una mediana di follow-up di 36 mesi nei pazienti trattati con polipillola è stata osservata una significativa riduzione del rischio dell’outcome primario del 24% (hazard ratio 0.76, intervallo di confidenza al 95% compreso tra 0.60 e 0.96, p=0.02) e dell’outcome secondario (hazard ratio 0.70, intervallo di confidenza al 95% compreso tra 0.54 e 0.90, p=0.005) (Figura 3). La frequenza degli eventi avversi è risultata simile nei 2 gruppi di trattamento mentre l’aderenza terapeutica, misurata con la Morisky Medication Adherence Scale, è risultata significativamente migliore nei pazienti che assumevano la polipillola (18). E’ interessante notare come, nonostante il diverso livello di aderenza tra i 2 gruppi di trattamento, non siano state osservate differenze significative per ciò che riguarda il controllo pressorio ed i livelli di colesterolo LDL raggiunti. Invero, è lecito ipotizzare che ciò debba essere ricondotto a valori medi piuttosto bassi di questi due parametri e al disegno in aperto delle studio che può avere favorito l’adozione di stili di vita salutari. E’ ipotizzabile che il vantaggio terapeutico legato all’uso della polipillola possa essere dovuto in parte ad effetti pleiotropici di statina e ACE-inibitore, assunti con maggiore regolarità nei pazienti assegnati al trattamento con polipillola, ed in parte alla assunzione di aspirina con maggiore regolarità (18).
Conclusione
Le malattie cardiovascolari continuano a rappresentare nel nostro Paese la principale causa di mortalità e morbilità. La prevenzione efficace di queste patologie poggia sulla combinazione di farmaci che agiscono sui meccanismi fisiopatologici sottesi allo sviluppo e alla progressione della patologia aterosclerotica ed alla comparsa delle sue complicanze trombotiche. Statina e aspirina rappresentano due pilastri fondamentali di ogni strategia di prevenzione nei pazienti a rischio cardiovascolare elevato o molto elevato. La combinazione aspirina + statina ad alta intensità potrebbe rappresentare un esempio di modernità gestionale del rischio cardiovascolare in cui il concetto di semplificazione terapeutica si coniuga perfettamente con una sinergia di efficacia protettiva, garantendo quella resa terapeutica ottimale che deve essere l’obiettivo finale di ogni strategia di intervento.
Bibliografia
- Mach F, Baigent C, Catapano AL, et al. ESC Scientific Document Group. 2019 ESC/EAS Guidelines for the management of dyslipidaemias: lipid modification to reduce cardiovascular risk. Eur Heart J 2020;41:111-88.
- Visseren FLJ, Mach F, Smulders YM et al. 2021 ESC Guidelines on cardiovascular disease prevention in clinical practice. Eur Heart J 2021; 42: 3227-3337.
- Mancia G, Kreutz R, Brunström M, et al. Authors/Task Force Members:. 2023 ESH Guidelines for the management of arterial hypertension The Task Force for the management of arterial hypertension of the European Society of Hypertension Endorsed by the European Renal Association (ERA) and the International Society of Hypertension (ISH). J Hypertens. 2023 Jun 21. doi: 10.1097/HJH.0000000000003480.
- Trialist Antithrombotic Trialists’ Collaboration. Collaborative metaanalysis of randomised trials of antiplatelet therapy for prevention of death, myocardial infarction, and stroke in high risk patients. BMJ. 2002;324:71–86.
- Antithrombotic Trialists’ (ATT) Collaboration. Aspirin in the primary and secondary prevention of vascular disease: collaborative meta-analysis of individual participant data from randomised trials. Lancet.2009;373:1849–1860.
- Cosentino F, Grant PJ, Aboyans V, et al. ESC Scientific Document Group. 2019 ESC Guidelines on diabetes, pre-diabetes, and cardiovascular diseases developed in collaboration with the EASD. Eur Heart J 2020;41:255-323.
- Marx N, Federici M, Schütt K, et al; ESC Scientific Document Group. 2023 ESC Guidelines for the management of cardiovascular disease in patients with diabetes. Eur Heart J. 2023 Aug 25:ehad192. doi: 10.1093/eurheartj/ehad192.
- Knuuti J, Wijns W, Saraste A, et al. ESC Scientific Document Group. 2019 ESC Guidelines for the diagnosis and management of chronic coronary syndromes. Eur Heart J 2020;41:407-77
- Weng TC, Yang YH, Lin SJ, Tai SH. A systematic review and meta-analysis on the therapeutic equivalence of statins. J Clin Pharm Ther. 2010 Apr;35(2):139-51.
- Colivicchi C, Abrignani MG, Santini M.Aderenza terapeutica: il fattore di rischio occulto. (G Ital Cardiol 2010; 11 (5 Suppl 3): 124S-127S)
- Uso dei farmaci in Italia. Rapporto Nazionale 2020. https://www.aifa.gov.it/documents/20142/1542390/Rapporto-OsMed-2020.pdf
- Catapano AL, Graham I, De Backer G, et al. Authors/Task Force Members; Additional Contributor. 2016 ESC/EAS Guidelines for the Management of Dyslipidaemias. Eur Heart J. 2016 Oct 14;37(39):2999-3058.
- De Berardis G, Sacco M, Evangelista V et al. Aspirin and Simvastatin Combination for Cardiovascular Events Prevention Trial in Diabetes (ACCEPT-D): design of a randomized study of the efficacy of low-dose aspirin in the prevention of cardiovascular events in subjects with diabetes mellitus treated with statins. Trials 2007;8:21 doi:10.1186/1745-6215-8-21
- Puccetti L, Santilli F, Pasqui AL, et al. Effects of atorvastatin and rosuvastatin on thromboxane-dependent platelet activation and oxidative stress in hypercholesterolemia. Atherosclerosis 2011; 214:122-8.
- Sanguigni V, Pignatelli P, Lenti L, et al. Short-term treatment with atorvastatin reduces platelet CD40 ligand and thrombin generation in hypercholesterolemic patients. Circulation 2005;111:412-9.
- Puccetti L, Pasqui AL, Pastorelli M, et al. Platelet hyperactivity after statin treatment discontinuation. Thromb Haemost 2003;90:476-82.
- Yusuf S, Joseph P, Dans A et al. Polypill with or without Aspirin in Persons without Cardiovascular Disease. N Engl J Med 2021; 384:216-228.
- Castellano JM, Pocok SJ, Bhatt AJ et al. Polypill Strategy in Secondary Cardiovascular Prevention. N Engl J Med 2022;387:967-77.
Related papers
Lo scenario della medicina attuale è caratterizzato da elementi di complessità generale inimmaginabili due decenni fa ed in grado di rendere molto più difficile la pratica clinica giornaliera. In particolare, la coesistenza di multiple condizioni passibili di un trattamento farmacologico nello stesso soggetto condiziona in maniera forzata alcune delle scelte terapeutiche spingendo alla ricerca di [more info]
Premessa Nell’ultimo decennio l’orizzonte della terapia ipolipemizzante si è arricchita di formidabili strumenti terapeutici quali ezitimibe, inibitori della proteina PCSK9 (PCSK9i) e acido bempedoico. Gli studi su queste molecole hanno permesso non solo di dimostrarne l’efficacia, ma hanno fornito importanti informazioni sull’importanza dell’abbassamento delle LDL nella riduzione del rischio cardiovascolare (CV) e costituiscono la base [more info]
Colesterolemia subottimale come fattore di rischio per le malattie cardiovascolari Il miglioramento delle abitudini alimentari e l’ottimizzazione dei livelli di colesterolo LDL nel sangue – fattore causale e cumulativo - sembrano essere strumenti efficaci per ridurre il rischio di malattie cardiovascolari su base aterosclerotica, che ancora oggi rappresentano una delle principali cause di morte e [more info]