Introduzione
Nonostante la normalizzazione della pressione arteriosa sia il principale meccanismo di beneficio sul rischio cardiovascolare (CV) del paziente iperteso, nella pratica clinica un soddisfacente
controllo dei valori pressori è raggiunto da una percentuale relativamente bassa di pazienti ipertesi. Questo è quanto risulta da una recente analisi retrospettiva su un database raccolto da oltre 700 medici di medicina generale che ha consentito di analizzare una ampia popolazione di oltre 911.000 soggetti omogeneamente distribuiti in tutto il territorio nazionale italiano. I dati ottenuti hanno consentito di concludere che non oltre il 60 % dei pazienti con ipertensione arteriosa trattati con terapia farmacologica otteneva un soddisfacente controllo dei valori pressori, inteso come pressione arteriosa < 140/90 mmHg) (1). Uno dei motivi del mancato controllo pressorio risiede nel fatto che molti di questi pazienti, circa il 50% dei pazienti ipertesi in età > 70 anni, sono cosiddetti “comorbidi” cioè hanno, oltre all’ipertensione arteriosa, altri fattori di rischio CV quali ad esempio un alterato profilo metabolico, quale il diabete mellito tipo 2 o l’ipercolesterolemia che li rendono a rischio CV elevato o molto elevato, rendendoli quindi più suscettibili di andare incontro ad un evento cardio- o cerebro-vascolare oppure che hanno già avuti uno di questi eventi (2). È impressionante osservare che, secondo un dato raccolto in numerosi Centri di Eccellenza dell’Ipertensione Arteriosa afferenti alla European Society of Hypertension, oltre il 50% dei pazienti ipertesi con comorbidità è affetto da dislipidemia (3). Da tutto questo risulta evidente pertanto la necessità che la prevenzione cardiovascolare nel paziente con valori subottimale di pressione arteriosa e colesterolemia LDL debba prevedere un percorso caratterizzato da un deciso miglioramento dello stile di vita, associato alle necessarie strategie di tipo farmacologico. Alla luce dell’ampia prevalenza di questi fattori di rischio nella popolazione generale, la discrepanza tra gli obiettivi terapeutici proposti dalle linee guida internazionali ed i risultati ottenuti nella pratica clinica quotidiana costituisce probabilmente uno dei più importanti “unmet needs” nelle strategie di prevenzione e cura delle malattie cardiovascolari nel nostro Paese.
Aderenza alla terapia
Un aspetto importante che limita fortemente il soddisfacente controllo dei valori pressori e dei livelli di colesterolemia LDL è la scarsa aderenza da parte del paziente, definita sostanzialmente come la mancanza di una coincidenza stretta tra la strategia di intervento proposta dal medico e la capacità o la volontà del paziente di seguirla in maniera adeguata. Esistono parecchi aspetti di perdita dell’aderenza e non sono soltanto limitati al fatto che il paziente non assume le compresse prescritte ma dipendono anche dal fatto che il paziente non rinnova la prescrizione nei tempi previsti, non assume i farmaci in maniera adeguata o non li assume in maniera continuativa: molto spesso questa cascata di elementi si riscontra nel medesimo soggetto. Sfortunatamente i bassi livelli di aderenza coincidono con condizioni largamente diffuse nella popolazione, quali per l’appunto l’ipertensione arteriosa e l’ipercolesterolemia: tutte condizioni caratterizzate da un’aderenza generale che si colloca all’incirca intorno al 50%. In altre parole, la metà dei pazienti con queste condizioni – la cui prognosi dipende dall’adeguatezza allo schema di terapia – tende a perdere questo tipo di capacità proprio per una scarsa aderenza al trattamento.
Questa evidenza è stata confermata anche dalla revisione più recente del rapporto Osmed che, nelle diverse regioni d’Italia e nelle diverse popolazione di pazienti, riporta un’aderenza al trattamento farmacologico che è largamente insufficiente e, soprattutto, è al di sotto di quel valore dell’80% che è fissato in assoluto da tutti gli studi epidemiologici di intervento come elemento al di sopra del quale si innesta il beneficio clinico della terapia.
È quindi evidente che la scarsa aderenza del paziente alla terapia rappresenti un vero e proprio fattore di rischio CV ‘occulto’ (4), del quale il medico spesso non si rende conto. Si tende infatti a non considerare l’eventualità che il paziente possa non prendere i farmaci o non li assuma regolarmente.
Le tre determinanti della scarsa aderenza alla terapia
Il paziente poco convinto o ‘esitante’
Gia Ippocrate asseriva che “le medicine funzionano soltanto in chi le prende”. Talvolta, infatti, la mancata aderenza alla terapia da parte del paziente è ‘intenzionale’, ossia il paziente sceglie in modo consapevole di non seguire la terapia per varie ragioni quali l’interferenza del trattamento con le sue abitudini di vita o perché non si sente malato quando la patologia di base (ipertensione, ipercolesterolemia, diabete tipo 2) è asintomatica. E anche gli strumenti cosiddetti di digital-health, come i remind via sms, cadono nel vuoto se non c’è il profondo convincimento da parte del paziente dell’utilità di assumere i farmaci. All’opposto, la digital-health è assai utile nei casi di scarsa aderenza alla terapia ‘non-intenzionale’ le cui cause vanno per lo più ricercate nella non completa comprensione da parte del paziente della terapia prescritta, oppure in saltuarie dimenticanze o nella complessità degli schemi terapeutici, frequente nei soggetti anziani con più patologie croniche.
Il medico poco incisivo e l’inerzia prescrittiva
Ma la ‘responsabilità’ non è certo solo del paziente. Oltre alla scarsa disponibilità e convinzione del paziente, c’è anche la scarsa disponibilità del medico a spiegare l’importanza di un’adeguata prevenzione e la sua inerzia nell’adeguare la terapia. Varie sono le motivazioni da parte del medico per evitare di intensificare la terapia. Tra le altre, ritenere il target pressorio o di colesterolemia LDL “quasi raggiunto”, imputare il mancato raggiungimento dei target esclusivamente alla “mancata modifica dello stile di vita da parte del paziente”, rimandare la decisione ad un successivo controllo ravvicinato, o la sospetta ipertensione da camice bianco. Non ultimo, l’incapacità da parte del medico di identificare il target terapeutico ottimale (5).
Quelle manciate di farmaci da prendere a tutte le ore (la ‘polifarmacia’)
Il terzo determinante della mancata aderenza, forse il più importante, è la complessità dello schema farmacologico. Se costringiamo il paziente in condizione di dover assumere molti farmaci ogni giorno, distribuiti in numerose e diverse fasce orarie, è piuttosto improbabile che possa seguire lo schema con precisione” soprattutto nel tempo, specialmente se il paziente è anziano. Uno studio recentemente condotto nella popolazione geriatrica ha dimostrato come l’aderenza terapeutica si riduca progressivamente all’aumentare del numero di compresse assunte giornalmente mentre aumenti progressivamente al crescere del numero di principi attivi presenti nella stessa compressa (6).
Una possibile soluzione: le combinazioni precostituite di farmaci
In considerazione del fatto che la maggior parte dei pazienti ipertesi non riesce ad ottenere un soddisfacente controllo della pressione arteriosa in monoterapia, la combinazione razionale di farmaci con meccanismi d’azione complementare e sinergici in “combinazione fissa” rappresenta un approccio consolidato al trattamento moderno dell’ipertensione arteriosa. Questo concetto è stato infatti ripetutamente dimostrato da numerosi trials clinici, raccolti in una meta-analisi eseguita su oltre 11.000 pazienti che ha osservato che il beneficio incrementale in termini di riduzione pressoria che si ottiene aggiungendo un secondo farmaco antipertensivo di una classe diversa è 5 volte superiore rispetto a quello che si ottiene raddoppiando la dose del singolo antipertensivo (7). Non sorprende, quindi, l’interesse che la letteratura scientifica ha rivolto nel corso degli anni all’uso in prevenzione cardiovascolare di combinazioni precostituite di farmaci che consentissero da un lato di semplificare gli schemi terapeutici attraverso la riduzione del numero di compresse e dall’altro di massimizzare la resa preventiva sfruttando le sinergie farmacologiche. Le sinergie terapeutiche rappresentano senza dubbio uno strumento prezioso per il clinico in quanto consentono di raggiungere target terapeutici ambiziosi utilizzando combinazioni razionali di farmaci.
Questo concetto è stato perfettamente recepito dalla pressoché totalità delle Linee Guida internazionali, comprese le LineeGuida ESH/ESC e ISH, che raccomandano come lo step iniziale di una fix-combination di due farmaci debba comprendere un bloccante del RAS ed un Ca-antagonista o un diuretico, utilizzando come step successivo una tripla combinazione fissa comprendente un bloccante del RAS, un Ca-antagonista ed il diuretico (8,9). A tale proposito è interessante ricordare i risultati dello studio PIANIST, che ha reclutato pazienti a rischio cardiovascolare elevato o molto elevato con ipertensione non adeguatamente controllata e con numerosi altri fattori di rischio CV. Dopo 4 mesi di trattamento con la triplice terapia di combinazione perindopril/indapamide/amlodipina è stata osservata una significativa riduzione della pressione arteriosa, indipendentemente dal grado di ipertensione e dal tipo di trattamento precedentemente
seguito (10) (Figura 1). Queste evidenze di efficacia giustificano appieno l’uso della terapia di combinazione in associazione precostituita nella gestione dell’ipertensione nella generalità dei pazienti, anche come primo approccio terapeutico (8).
Altra possibile soluzione: la polipillola
Da quanto sopra detto, appare evidente che un trattamento che consenta il rapido raggiungimento ed il mantenimento nel tempo del target pressorio, che non necessiti di ripetute titolazioni delle dosi e con una tollerabilità simile al placebo, abbia tutte le potenzialità per consentire l’ottimizzazione del controllo pressorio nella larga maggioranza dei pazienti ipertesi.
Tutto ciò è facilmente ed ulteriormente estendibile alla cosiddetta “polipillola”, una pillola “multi-tasking” che consente una ulteriore semplificazione della strategia terapeutica di volta in volta più opportuna nel paziente iperteso. Tutto questo è garantito dalla disponibilità di combinazioni fisse di alcuni antipertensivi con una statina, con il razionale, come già sottolineato, che il paziente iperteso spesso presenta anche dislipidemia e frequentemente ha un elevato rischio CV. Ciò consente anche di sfruttare appieno le sinergie tra i diversi trattamenti di corrente utilizzo in prevenzione cardiovascolare come dimostrato, ad esempio, dalla superiore efficacia protettiva della combinazione perindopril/amlopidina nei pazienti ad alto rischio cardiovascolare dello studio Anglo-Scandinavian Cardiac Outcomes Trial-Blood Pressure Lowering Arm (ASCOT-LLA) che concomitantemente assumevano anche atorvastatina. In particolare, in questo studio, la combinazione perindopril/amlodipina è risultata associata, rispetto alla combinazione atenololo/diuretico, ad una più ampia riduzione sia della frequenza degli eventi cardiovascolari totali e delle procedure (9.1% vs 9.8%), che dell’ictus cerebrale (2.0% vs 2.7%) (11). Il concomitante trattamento con atorvastatina ha ulteriormente amplificato queste differenze in termini di efficacia protettiva delle 2 strategie antipertensive testate nello studio determinando una riduzione dell’outcome primario del 53% nei pazienti trattati con la combinazione perindopril/amlodipina rispetto alla riduzione del 16% osservata nei pazienti trattati con la combinazione atenololo/tiazidico (11). Questo straordinario beneficio indotto dalla introduzione dell’atorvastatina nel braccio di trattamento perindopril/amlodipina si è mantenuto anche nel proseguimento di questo studio, che si è protratto fino a 16 anni di follow-up. In dettaglio, si è osservato che i pazienti in trattamento a base di amlodipina hanno avuto una riduzione del 29% degli eventi cerebrovascolari fatali rispetto al gruppo randomizzato ad atenololo, ed i pazienti in trattamento con atorvastatina una riduzione del 22% degli eventi coronarici fatali (12).
L’interessante potenziamento dell’efficacia e della protezione cardiovascolare tra statina e terapia farmacologica antipertensiva si osserva anche nello studio PERSPECTIVA, nel quale ai pazienti ipertesi ipercolesterolemici trattati con associazione fissa perindopril/amlodipina veniva associata anche una statina o placebo. Dopo un follow-up di 60 giorni, il gruppo di pazienti che assumeva statina in aggiunta a perindopril/amlodipina raggiungeva un miglior target pressorio rispetto al gruppo che non assumeva statina (73% vs 64%), un dato indicativo anche di una maggior aderenza al trattamento in questi pazienti (13).
Questo risultato trova ulteriore conferma in prevenzione secondaria ed in particolare in pazienti ipertesi con malattia coronarica stabile, a rischio CV assai elevato. In particolare, nella subanalisi dello studio PAPA-CAD, gli autori hanno osservato che l’aggiunta di atorvastatina alla combinazione fissa perindopril-amlodipina determinava da una parte un miglior controllo metabolico, e dall’altra anche un significativo aumento della percentuale di coloro che raggiungevano il target pressorio desiderato (14) (Figura 2). L’insieme di questi dati, che dimostra sia in prevenzione primaria che secondaria lo straordinario sinergismo tra l’associazione perindopril, amlodipina, e atorvastatina, trovano un robusto supporto fisiopatologico nell’evidenza che le LDL ossidate rappresentano un potente stimolo alla regolazione del recettore AT1 dell’angiotensina II esaltando, quindi, le potenzialità ipertensivanti e aterogene di angiotensina II (15).
Il ricorso alla polipillola, indicato una volta che sia stata stabilita la necessità d’impiego di ciascuno dei suoi componenti, non deve essere considerato solo in casi isolati ma come parte integrante della strategia per la prevenzione degli eventi cardiovascolari (16). Innegabilmente il ricorso alla polipillola semplifica lo schema terapeutico consentendo, quindi, di superare alcune rilevanti problematiche connesse al politrattamento, soprattutto negli anziani, che spaziano dagli errori alle dimenticanze dell’assunzione, dall’autogestione della terapia alle interazioni farmacologiche (17,18), a tutto vantaggio della prevenzione cardiovascolare. Peraltro, numerosi studi hanno dimostrato che i pazienti considerano la polipillola estremamente conveniente e preferiscono assumere un singolo trattamento piuttosto che tanti trattamenti distinti (19).
In altre parole, non vi è dubbio che la dimostrazione dell’efficacia della polipillola consegna al clinico un prezioso strumento terapeutico per la gestione ottimale del rischio cardiovascolare. L’impatto di questa strategia sull’aderenza al trattamento è stata valutata negli studi UMPIRE (Use of a Multidrug Pill in Reducing Cardiovascular Events), IMPACT (Improving Adherence Using Combination Therapy), Kanyini GAP (Guidelines Adherence with the Polypill) e FOCUS (Fixed Dose Combination Drug for Secondary Cardiovascular Prevention), che hanno dimostrato come la polipillola aumenti significativamente l’aderenza al trattamento rispetto alla somministrazione dei singoli farmaci separatamente o rispetto alla terapia standard (20,21)
Ovviamente la polypill non deve essere assolutamente considerata come una scorciatoia da parte del paziente per evitare di dover seguire un corretto stile di vita che preveda una corretta alimentazione comprendente l’assunzione di una dieta povera di grassi saturi ed a moderato intake di sodio (< 5 gr/24 ore) ed una attività fisica regolare (8). È indubbio infatti che i vantaggi derivanti da uno stile di vita adeguato, siano addizionali rispetto a quelli legati al trattamento farmacologico e si potenzino reciprocamente.
Conclusioni
La non-aderenza alla terapia è un problema tante volte sottovalutato e scarsamente preso in considerazione nella pratica clinica. I pazienti più esposti al rischio della non-aderenza sono i soggetti con comorbidità, comprendenti anche la grande maggioranza dei pazienti anziani, a rischio di eventi potenzialmente evitabili dovuti all’assunzione errata della terapia che si traduce in ricadute cliniche più o meno gravi per la salute del singolo individuo e in costi aggiuntivi per il servizio sanitario. È opportuno che il medico comunichi col paziente al fine di capire se vi è una non-aderenza intenzionale, che spesso può essere evitata rendendo il paziente adeguatamente partecipe dei ragionamenti che hanno portato alla decisione di consigliare una determinata terapia, con i vantaggi e gli svantaggi che questa può avere, senza che venga percepita come un’imposizione. L’approccio con associazioni precostituite di farmaci della stessa classe o di classi diverse (polipillola) ha senza dubbio un grande potenziale di efficacia in prevenzione cardiovascolare, primaria e secondaria, e dovrebbe rappresentare lo standard gestionale in quanto rappresenta un chiaro esempio di modernità gestionale del rischio cardiovascolare in cui il concetto di semplificazione terapeutica si coniuga perfettamente con una sinergia di efficacia protettiva, garantendo quella resa terapeutica ottimale che deve essere l’obiettivo finale di ogni strategia di intervento.
Bibliografia
- Tocci G, Nati G, Cricelli C et al. Prevalence and control of hypertension in the general practice in Italy: updated analysis of a large database. J Hum Hypertens. (2017) 31, 258–262
- Torlasco C, Faini A, Makil E et al. Cardiovascular risk and hypertension control in Italy. Data from the 2015 World Hypertension Day. Int J Cardiology 2017; 529-532
- Jelakovic B, Triantafillou A. Athens ESH Satellite Meeting; 11-12 09 2020
- LaRosa JC. Poor compliance: the hidden risk factor. Curr Atheroscler Rep 2000;2:1-4
- Phillips LS, Branch WT, Cook CB et al. Clinical inertia. Ann Intern Med 2001 Nov 6;135(9):825-34
- Lachaine J, Petrella RJ, Merikle E. et al. Choices, persistence and adherence to antihypertensive agents: evidence from RAMQ data. Can J Cardiol 2008;24:269–73
- Wald DS, Law M, Morris JK et al. Combination therapy versus monotherapy in reducing blood pressure: meta-analysis on 11.00 participants from 42 trials. Am J Med. 2009 Mar;122(3):290-300.
- Williams B, Mancia G, Spiering W, et al. ESC Scientific Document Group. 2018 ESC/ESH Guidelines for the management of arterial hypertension. Eur Heart J. 2018 Sep 1;39(33):3021-3104.
- Unger T, Borghi C, Charchar F et al. 2020 International Society of Hypertension Global Hypertension Practice Guidelines. Hypertension. 2020;75:1334-1357
- Tóth K; PIANIST Investigators. Antihypertensive efficacy of triple combination perindopril/indapamide plus amlodipine in high-risk hypertensives: results of the PIANIST study (Perindopril-Indapamide plus AmlodipiNe in high rISk hyperTensive patients). Am J Cardiovasc Drugs. 2014 Apr;14(2):137-45
- Sever P, Dahlöf B, Poulter N, et al. ASCOT Steering Committee Members. Potential synergy between lipid-lowering and blood-pressure-lowering in the Anglo-Scandinavian Cardiac Outcomes Trial. Eur Heart J. 2006 Dec;27(24):2982-8.
- Gupta A, Mackay J, Whitehouse A et al. Long-term mortality after blood pressure-lowering and lipid-lowering treatment in patients with hypertension in the Anglo-Scandinavian Cardiac Outcomes Trial (ASCOT) Legacy study: 16-year follow-up results of a randomised factorial trial. Lancet. 2018 Sep 29;392(10153):1127-1137
- Sirenko Y, Radchenko G. Impact of Statin Therapy on the Blood Pressure-Lowering Efficacy of a Single-Pill Perindopril/Amlodipine Combination in Hypertensive Patients with Hypercholesterolemia. High Blood Press Cardiovasc Prev (2017) 24:85–93
- Dezsi CA.Treatment with triple combination of atorvastatin, perindopril, and amlodipine in patients with stable coronary artery disease: A subgroup analysis from the PAPA-CAD study. J Int Med Res. 2018 May;46(5):1902-1909.
- Nickenig G, Bäumer AT, Temur Y, et al. Statin-sensitive dysregulated AT1 receptor function and density in hypercholesterolemic men. Circulation. 1999 Nov 23;100(21):2131-4.
- Volpe M, Chin D, Paneni F. The challenge of polypharmacy in cardiovascular medicine. Fundam Clin Pharmacol. 2010;24(1):9-17.
- Bangalore S, Shahane A, Parkar S, et al. Compliance and fixed-dose combination therapy. Curr Hypertens Rep. 2007;9:184-9.
- Laba T, Howard K, Rose J, Peiris D, Redfern J, Usherwood T. Patient preferences for a polypill for the prevention of cardiovascular diseases. Ann Pharmacother. 2015;49(5):528-39.
- Castellano J, Sanz G, Fernandez Ortiz A, Garrido E, Bansilal S, Fuster V. A polypill strategy to improve global secondary cardiovascular prevention: from concept to reality. J Am Coll Cardiol. 2014;64(6):613-21
- Bramlage P, Sims H, Minguet J, et al. The polypill: an effective approach to increasing adherence and reducing cardiovascular event risk. Eur J Prev Cardiol 2017;24:297-310.
- Documento di consenso e raccomandazioni per la prevenzione cardiovascolare in Italia 2018. G Ital Cardiol 2018;19(2 Suppl. 1):1S-95S.
Introduzione
Nonostante la normalizzazione della pressione arteriosa sia il principale meccanismo di beneficio sul rischio cardiovascolare (CV) del paziente iperteso, nella pratica clinica un soddisfacente
controllo dei valori pressori è raggiunto da una percentuale relativamente bassa di pazienti ipertesi. Questo è quanto risulta da una recente analisi retrospettiva su un database raccolto da oltre 700 medici di medicina generale che ha consentito di analizzare una ampia popolazione di oltre 911.000 soggetti omogeneamente distribuiti in tutto il territorio nazionale italiano. I dati ottenuti hanno consentito di concludere che non oltre il 60 % dei pazienti con ipertensione arteriosa trattati con terapia farmacologica otteneva un soddisfacente controllo dei valori pressori, inteso come pressione arteriosa < 140/90 mmHg) (1). Uno dei motivi del mancato controllo pressorio risiede nel fatto che molti di questi pazienti, circa il 50% dei pazienti ipertesi in età > 70 anni, sono cosiddetti “comorbidi” cioè hanno, oltre all’ipertensione arteriosa, altri fattori di rischio CV quali ad esempio un alterato profilo metabolico, quale il diabete mellito tipo 2 o l’ipercolesterolemia che li rendono a rischio CV elevato o molto elevato, rendendoli quindi più suscettibili di andare incontro ad un evento cardio- o cerebro-vascolare oppure che hanno già avuti uno di questi eventi (2). È impressionante osservare che, secondo un dato raccolto in numerosi Centri di Eccellenza dell’Ipertensione Arteriosa afferenti alla European Society of Hypertension, oltre il 50% dei pazienti ipertesi con comorbidità è affetto da dislipidemia (3). Da tutto questo risulta evidente pertanto la necessità che la prevenzione cardiovascolare nel paziente con valori subottimale di pressione arteriosa e colesterolemia LDL debba prevedere un percorso caratterizzato da un deciso miglioramento dello stile di vita, associato alle necessarie strategie di tipo farmacologico. Alla luce dell’ampia prevalenza di questi fattori di rischio nella popolazione generale, la discrepanza tra gli obiettivi terapeutici proposti dalle linee guida internazionali ed i risultati ottenuti nella pratica clinica quotidiana costituisce probabilmente uno dei più importanti “unmet needs” nelle strategie di prevenzione e cura delle malattie cardiovascolari nel nostro Paese.
Aderenza alla terapia
Un aspetto importante che limita fortemente il soddisfacente controllo dei valori pressori e dei livelli di colesterolemia LDL è la scarsa aderenza da parte del paziente, definita sostanzialmente come la mancanza di una coincidenza stretta tra la strategia di intervento proposta dal medico e la capacità o la volontà del paziente di seguirla in maniera adeguata. Esistono parecchi aspetti di perdita dell’aderenza e non sono soltanto limitati al fatto che il paziente non assume le compresse prescritte ma dipendono anche dal fatto che il paziente non rinnova la prescrizione nei tempi previsti, non assume i farmaci in maniera adeguata o non li assume in maniera continuativa: molto spesso questa cascata di elementi si riscontra nel medesimo soggetto. Sfortunatamente i bassi livelli di aderenza coincidono con condizioni largamente diffuse nella popolazione, quali per l’appunto l’ipertensione arteriosa e l’ipercolesterolemia: tutte condizioni caratterizzate da un’aderenza generale che si colloca all’incirca intorno al 50%. In altre parole, la metà dei pazienti con queste condizioni – la cui prognosi dipende dall’adeguatezza allo schema di terapia – tende a perdere questo tipo di capacità proprio per una scarsa aderenza al trattamento.
Questa evidenza è stata confermata anche dalla revisione più recente del rapporto Osmed che, nelle diverse regioni d’Italia e nelle diverse popolazione di pazienti, riporta un’aderenza al trattamento farmacologico che è largamente insufficiente e, soprattutto, è al di sotto di quel valore dell’80% che è fissato in assoluto da tutti gli studi epidemiologici di intervento come elemento al di sopra del quale si innesta il beneficio clinico della terapia.
È quindi evidente che la scarsa aderenza del paziente alla terapia rappresenti un vero e proprio fattore di rischio CV ‘occulto’ (4), del quale il medico spesso non si rende conto. Si tende infatti a non considerare l’eventualità che il paziente possa non prendere i farmaci o non li assuma regolarmente.
Le tre determinanti della scarsa aderenza alla terapia
Il paziente poco convinto o ‘esitante’
Gia Ippocrate asseriva che “le medicine funzionano soltanto in chi le prende”. Talvolta, infatti, la mancata aderenza alla terapia da parte del paziente è ‘intenzionale’, ossia il paziente sceglie in modo consapevole di non seguire la terapia per varie ragioni quali l’interferenza del trattamento con le sue abitudini di vita o perché non si sente malato quando la patologia di base (ipertensione, ipercolesterolemia, diabete tipo 2) è asintomatica. E anche gli strumenti cosiddetti di digital-health, come i remind via sms, cadono nel vuoto se non c’è il profondo convincimento da parte del paziente dell’utilità di assumere i farmaci. All’opposto, la digital-health è assai utile nei casi di scarsa aderenza alla terapia ‘non-intenzionale’ le cui cause vanno per lo più ricercate nella non completa comprensione da parte del paziente della terapia prescritta, oppure in saltuarie dimenticanze o nella complessità degli schemi terapeutici, frequente nei soggetti anziani con più patologie croniche.
Il medico poco incisivo e l’inerzia prescrittiva
Ma la ‘responsabilità’ non è certo solo del paziente. Oltre alla scarsa disponibilità e convinzione del paziente, c’è anche la scarsa disponibilità del medico a spiegare l’importanza di un’adeguata prevenzione e la sua inerzia nell’adeguare la terapia. Varie sono le motivazioni da parte del medico per evitare di intensificare la terapia. Tra le altre, ritenere il target pressorio o di colesterolemia LDL “quasi raggiunto”, imputare il mancato raggiungimento dei target esclusivamente alla “mancata modifica dello stile di vita da parte del paziente”, rimandare la decisione ad un successivo controllo ravvicinato, o la sospetta ipertensione da camice bianco. Non ultimo, l’incapacità da parte del medico di identificare il target terapeutico ottimale (5).
Quelle manciate di farmaci da prendere a tutte le ore (la ‘polifarmacia’)
Il terzo determinante della mancata aderenza, forse il più importante, è la complessità dello schema farmacologico. Se costringiamo il paziente in condizione di dover assumere molti farmaci ogni giorno, distribuiti in numerose e diverse fasce orarie, è piuttosto improbabile che possa seguire lo schema con precisione” soprattutto nel tempo, specialmente se il paziente è anziano. Uno studio recentemente condotto nella popolazione geriatrica ha dimostrato come l’aderenza terapeutica si riduca progressivamente all’aumentare del numero di compresse assunte giornalmente mentre aumenti progressivamente al crescere del numero di principi attivi presenti nella stessa compressa (6).
Una possibile soluzione: le combinazioni precostituite di farmaci
In considerazione del fatto che la maggior parte dei pazienti ipertesi non riesce ad ottenere un soddisfacente controllo della pressione arteriosa in monoterapia, la combinazione razionale di farmaci con meccanismi d’azione complementare e sinergici in “combinazione fissa” rappresenta un approccio consolidato al trattamento moderno dell’ipertensione arteriosa. Questo concetto è stato infatti ripetutamente dimostrato da numerosi trials clinici, raccolti in una meta-analisi eseguita su oltre 11.000 pazienti che ha osservato che il beneficio incrementale in termini di riduzione pressoria che si ottiene aggiungendo un secondo farmaco antipertensivo di una classe diversa è 5 volte superiore rispetto a quello che si ottiene raddoppiando la dose del singolo antipertensivo (7). Non sorprende, quindi, l’interesse che la letteratura scientifica ha rivolto nel corso degli anni all’uso in prevenzione cardiovascolare di combinazioni precostituite di farmaci che consentissero da un lato di semplificare gli schemi terapeutici attraverso la riduzione del numero di compresse e dall’altro di massimizzare la resa preventiva sfruttando le sinergie farmacologiche. Le sinergie terapeutiche rappresentano senza dubbio uno strumento prezioso per il clinico in quanto consentono di raggiungere target terapeutici ambiziosi utilizzando combinazioni razionali di farmaci.
Questo concetto è stato perfettamente recepito dalla pressoché totalità delle Linee Guida internazionali, comprese le LineeGuida ESH/ESC e ISH, che raccomandano come lo step iniziale di una fix-combination di due farmaci debba comprendere un bloccante del RAS ed un Ca-antagonista o un diuretico, utilizzando come step successivo una tripla combinazione fissa comprendente un bloccante del RAS, un Ca-antagonista ed il diuretico (8,9). A tale proposito è interessante ricordare i risultati dello studio PIANIST, che ha reclutato pazienti a rischio cardiovascolare elevato o molto elevato con ipertensione non adeguatamente controllata e con numerosi altri fattori di rischio CV. Dopo 4 mesi di trattamento con la triplice terapia di combinazione perindopril/indapamide/amlodipina è stata osservata una significativa riduzione della pressione arteriosa, indipendentemente dal grado di ipertensione e dal tipo di trattamento precedentemente
seguito (10) (Figura 1). Queste evidenze di efficacia giustificano appieno l’uso della terapia di combinazione in associazione precostituita nella gestione dell’ipertensione nella generalità dei pazienti, anche come primo approccio terapeutico (8).
Altra possibile soluzione: la polipillola
Da quanto sopra detto, appare evidente che un trattamento che consenta il rapido raggiungimento ed il mantenimento nel tempo del target pressorio, che non necessiti di ripetute titolazioni delle dosi e con una tollerabilità simile al placebo, abbia tutte le potenzialità per consentire l’ottimizzazione del controllo pressorio nella larga maggioranza dei pazienti ipertesi.
Tutto ciò è facilmente ed ulteriormente estendibile alla cosiddetta “polipillola”, una pillola “multi-tasking” che consente una ulteriore semplificazione della strategia terapeutica di volta in volta più opportuna nel paziente iperteso. Tutto questo è garantito dalla disponibilità di combinazioni fisse di alcuni antipertensivi con una statina, con il razionale, come già sottolineato, che il paziente iperteso spesso presenta anche dislipidemia e frequentemente ha un elevato rischio CV. Ciò consente anche di sfruttare appieno le sinergie tra i diversi trattamenti di corrente utilizzo in prevenzione cardiovascolare come dimostrato, ad esempio, dalla superiore efficacia protettiva della combinazione perindopril/amlopidina nei pazienti ad alto rischio cardiovascolare dello studio Anglo-Scandinavian Cardiac Outcomes Trial-Blood Pressure Lowering Arm (ASCOT-LLA) che concomitantemente assumevano anche atorvastatina. In particolare, in questo studio, la combinazione perindopril/amlodipina è risultata associata, rispetto alla combinazione atenololo/diuretico, ad una più ampia riduzione sia della frequenza degli eventi cardiovascolari totali e delle procedure (9.1% vs 9.8%), che dell’ictus cerebrale (2.0% vs 2.7%) (11). Il concomitante trattamento con atorvastatina ha ulteriormente amplificato queste differenze in termini di efficacia protettiva delle 2 strategie antipertensive testate nello studio determinando una riduzione dell’outcome primario del 53% nei pazienti trattati con la combinazione perindopril/amlodipina rispetto alla riduzione del 16% osservata nei pazienti trattati con la combinazione atenololo/tiazidico (11). Questo straordinario beneficio indotto dalla introduzione dell’atorvastatina nel braccio di trattamento perindopril/amlodipina si è mantenuto anche nel proseguimento di questo studio, che si è protratto fino a 16 anni di follow-up. In dettaglio, si è osservato che i pazienti in trattamento a base di amlodipina hanno avuto una riduzione del 29% degli eventi cerebrovascolari fatali rispetto al gruppo randomizzato ad atenololo, ed i pazienti in trattamento con atorvastatina una riduzione del 22% degli eventi coronarici fatali (12).
L’interessante potenziamento dell’efficacia e della protezione cardiovascolare tra statina e terapia farmacologica antipertensiva si osserva anche nello studio PERSPECTIVA, nel quale ai pazienti ipertesi ipercolesterolemici trattati con associazione fissa perindopril/amlodipina veniva associata anche una statina o placebo. Dopo un follow-up di 60 giorni, il gruppo di pazienti che assumeva statina in aggiunta a perindopril/amlodipina raggiungeva un miglior target pressorio rispetto al gruppo che non assumeva statina (73% vs 64%), un dato indicativo anche di una maggior aderenza al trattamento in questi pazienti (13).
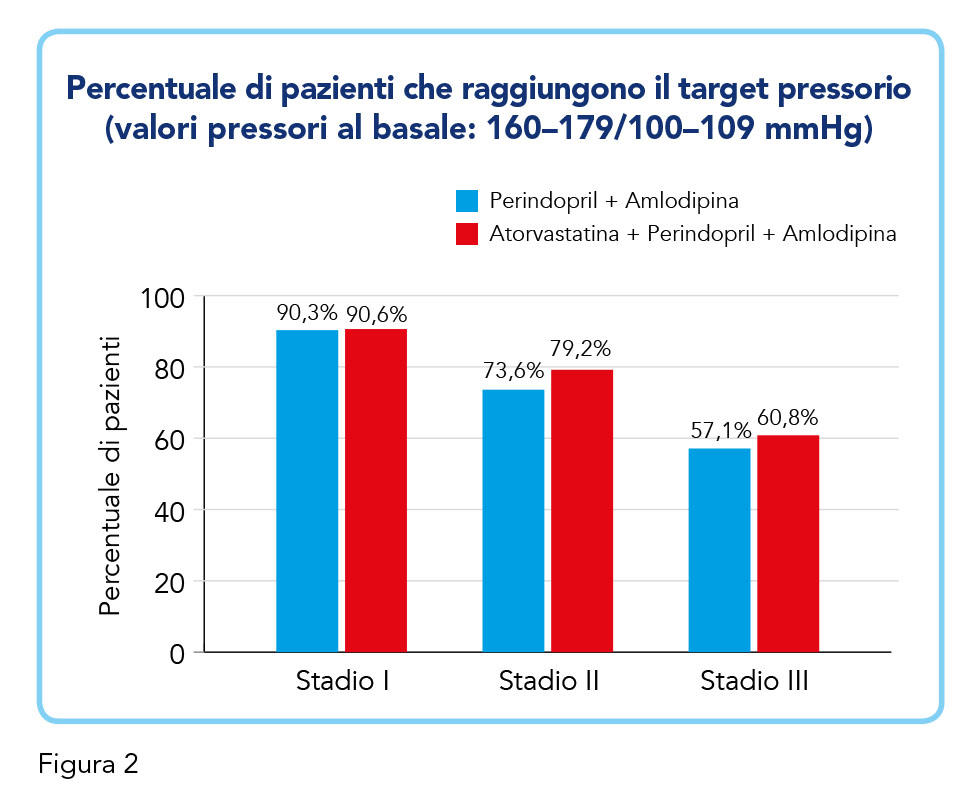
Questo risultato trova ulteriore conferma in prevenzione secondaria ed in particolare in pazienti ipertesi con malattia coronarica stabile, a rischio CV assai elevato. In particolare, nella subanalisi dello studio PAPA-CAD, gli autori hanno osservato che l’aggiunta di atorvastatina alla combinazione fissa perindopril-amlodipina determinava da una parte un miglior controllo metabolico, e dall’altra anche un significativo aumento della percentuale di coloro che raggiungevano il target pressorio desiderato (14) (Figura 2). L’insieme di questi dati, che dimostra sia in prevenzione primaria che secondaria lo straordinario sinergismo tra l’associazione perindopril, amlodipina, e atorvastatina, trovano un robusto supporto fisiopatologico nell’evidenza che le LDL ossidate rappresentano un potente stimolo alla regolazione del recettore AT1 dell’angiotensina II esaltando, quindi, le potenzialità ipertensivanti e aterogene di angiotensina II (15).
Il ricorso alla polipillola, indicato una volta che sia stata stabilita la necessità d’impiego di ciascuno dei suoi componenti, non deve essere considerato solo in casi isolati ma come parte integrante della strategia per la prevenzione degli eventi cardiovascolari (16). Innegabilmente il ricorso alla polipillola semplifica lo schema terapeutico consentendo, quindi, di superare alcune rilevanti problematiche connesse al politrattamento, soprattutto negli anziani, che spaziano dagli errori alle dimenticanze dell’assunzione, dall’autogestione della terapia alle interazioni farmacologiche (17,18), a tutto vantaggio della prevenzione cardiovascolare. Peraltro, numerosi studi hanno dimostrato che i pazienti considerano la polipillola estremamente conveniente e preferiscono assumere un singolo trattamento piuttosto che tanti trattamenti distinti (19).
In altre parole, non vi è dubbio che la dimostrazione dell’efficacia della polipillola consegna al clinico un prezioso strumento terapeutico per la gestione ottimale del rischio cardiovascolare. L’impatto di questa strategia sull’aderenza al trattamento è stata valutata negli studi UMPIRE (Use of a Multidrug Pill in Reducing Cardiovascular Events), IMPACT (Improving Adherence Using Combination Therapy), Kanyini GAP (Guidelines Adherence with the Polypill) e FOCUS (Fixed Dose Combination Drug for Secondary Cardiovascular Prevention), che hanno dimostrato come la polipillola aumenti significativamente l’aderenza al trattamento rispetto alla somministrazione dei singoli farmaci separatamente o rispetto alla terapia standard (20,21)
Ovviamente la polypill non deve essere assolutamente considerata come una scorciatoia da parte del paziente per evitare di dover seguire un corretto stile di vita che preveda una corretta alimentazione comprendente l’assunzione di una dieta povera di grassi saturi ed a moderato intake di sodio (< 5 gr/24 ore) ed una attività fisica regolare (8). È indubbio infatti che i vantaggi derivanti da uno stile di vita adeguato, siano addizionali rispetto a quelli legati al trattamento farmacologico e si potenzino reciprocamente.
Conclusioni
La non-aderenza alla terapia è un problema tante volte sottovalutato e scarsamente preso in considerazione nella pratica clinica. I pazienti più esposti al rischio della non-aderenza sono i soggetti con comorbidità, comprendenti anche la grande maggioranza dei pazienti anziani, a rischio di eventi potenzialmente evitabili dovuti all’assunzione errata della terapia che si traduce in ricadute cliniche più o meno gravi per la salute del singolo individuo e in costi aggiuntivi per il servizio sanitario. È opportuno che il medico comunichi col paziente al fine di capire se vi è una non-aderenza intenzionale, che spesso può essere evitata rendendo il paziente adeguatamente partecipe dei ragionamenti che hanno portato alla decisione di consigliare una determinata terapia, con i vantaggi e gli svantaggi che questa può avere, senza che venga percepita come un’imposizione. L’approccio con associazioni precostituite di farmaci della stessa classe o di classi diverse (polipillola) ha senza dubbio un grande potenziale di efficacia in prevenzione cardiovascolare, primaria e secondaria, e dovrebbe rappresentare lo standard gestionale in quanto rappresenta un chiaro esempio di modernità gestionale del rischio cardiovascolare in cui il concetto di semplificazione terapeutica si coniuga perfettamente con una sinergia di efficacia protettiva, garantendo quella resa terapeutica ottimale che deve essere l’obiettivo finale di ogni strategia di intervento.
Bibliografia
- Tocci G, Nati G, Cricelli C et al. Prevalence and control of hypertension in the general practice in Italy: updated analysis of a large database. J Hum Hypertens. (2017) 31, 258–262
- Torlasco C, Faini A, Makil E et al. Cardiovascular risk and hypertension control in Italy. Data from the 2015 World Hypertension Day. Int J Cardiology 2017; 529-532
- Jelakovic B, Triantafillou A. Athens ESH Satellite Meeting; 11-12 09 2020
- LaRosa JC. Poor compliance: the hidden risk factor. Curr Atheroscler Rep 2000;2:1-4
- Phillips LS, Branch WT, Cook CB et al. Clinical inertia. Ann Intern Med 2001 Nov 6;135(9):825-34
- Lachaine J, Petrella RJ, Merikle E. et al. Choices, persistence and adherence to antihypertensive agents: evidence from RAMQ data. Can J Cardiol 2008;24:269–73
- Wald DS, Law M, Morris JK et al. Combination therapy versus monotherapy in reducing blood pressure: meta-analysis on 11.00 participants from 42 trials. Am J Med. 2009 Mar;122(3):290-300.
- Williams B, Mancia G, Spiering W, et al. ESC Scientific Document Group. 2018 ESC/ESH Guidelines for the management of arterial hypertension. Eur Heart J. 2018 Sep 1;39(33):3021-3104.
- Unger T, Borghi C, Charchar F et al. 2020 International Society of Hypertension Global Hypertension Practice Guidelines. Hypertension. 2020;75:1334-1357
- Tóth K; PIANIST Investigators. Antihypertensive efficacy of triple combination perindopril/indapamide plus amlodipine in high-risk hypertensives: results of the PIANIST study (Perindopril-Indapamide plus AmlodipiNe in high rISk hyperTensive patients). Am J Cardiovasc Drugs. 2014 Apr;14(2):137-45
- Sever P, Dahlöf B, Poulter N, et al. ASCOT Steering Committee Members. Potential synergy between lipid-lowering and blood-pressure-lowering in the Anglo-Scandinavian Cardiac Outcomes Trial. Eur Heart J. 2006 Dec;27(24):2982-8.
- Gupta A, Mackay J, Whitehouse A et al. Long-term mortality after blood pressure-lowering and lipid-lowering treatment in patients with hypertension in the Anglo-Scandinavian Cardiac Outcomes Trial (ASCOT) Legacy study: 16-year follow-up results of a randomised factorial trial. Lancet. 2018 Sep 29;392(10153):1127-1137
- Sirenko Y, Radchenko G. Impact of Statin Therapy on the Blood Pressure-Lowering Efficacy of a Single-Pill Perindopril/Amlodipine Combination in Hypertensive Patients with Hypercholesterolemia. High Blood Press Cardiovasc Prev (2017) 24:85–93
- Dezsi CA.Treatment with triple combination of atorvastatin, perindopril, and amlodipine in patients with stable coronary artery disease: A subgroup analysis from the PAPA-CAD study. J Int Med Res. 2018 May;46(5):1902-1909.
- Nickenig G, Bäumer AT, Temur Y, et al. Statin-sensitive dysregulated AT1 receptor function and density in hypercholesterolemic men. Circulation. 1999 Nov 23;100(21):2131-4.
- Volpe M, Chin D, Paneni F. The challenge of polypharmacy in cardiovascular medicine. Fundam Clin Pharmacol. 2010;24(1):9-17.
- Bangalore S, Shahane A, Parkar S, et al. Compliance and fixed-dose combination therapy. Curr Hypertens Rep. 2007;9:184-9.
- Laba T, Howard K, Rose J, Peiris D, Redfern J, Usherwood T. Patient preferences for a polypill for the prevention of cardiovascular diseases. Ann Pharmacother. 2015;49(5):528-39.
- Castellano J, Sanz G, Fernandez Ortiz A, Garrido E, Bansilal S, Fuster V. A polypill strategy to improve global secondary cardiovascular prevention: from concept to reality. J Am Coll Cardiol. 2014;64(6):613-21
- Bramlage P, Sims H, Minguet J, et al. The polypill: an effective approach to increasing adherence and reducing cardiovascular event risk. Eur J Prev Cardiol 2017;24:297-310.
- Documento di consenso e raccomandazioni per la prevenzione cardiovascolare in Italia 2018. G Ital Cardiol 2018;19(2 Suppl. 1):1S-95S.
Related papers
La pubblicazione recente di alcuni lavori scientifici basati sulle risultanze di alcuni osservatori epidemiologi mondiali, ha riportato alla ribalta il ruolo chiave delle malattie cardiovascolari come prima causa di morte e disabilità, non solo nel presente, ma anche nel futuro proiettato oggi al 2050 con un incremento più o meno equamente distribuito tra le malattie [more info]
1) Lipoproteine ed aterosclerosi Le lipoproteine sono particelle composte da un nucleo ricco in esteri del colesterolo e trigliceridi (TG) circondati da colesterolo libero, fosfolipidi e apolipoproteine. Le lipoproteine plasmatiche vengono suddivise in varie classi (VLDL, IDL, LDL, HDL e chilomicroni) in base alle dimensioni, alla composizione lipidica e alle apolipoproteine presenti (Tabella 1). I [more info]
Introduzione Le malattie cardiovascolari rappresentano la principale causa di morbilità e mortalità a livello globale, nonostante i progressi nella prevenzione e nel trattamento farmacologico. In questo contesto, l’adozione di strategie terapeutiche efficaci per la gestione dei fattori di rischio cardiovascolare è fondamentale. La combinazione farmacologica di farmaci con meccanismi d’azione complementari è diventata una pratica [more info]