L’ipertensione arteriosa rappresenta un problema di salute pubblica di prima grandezza a livello mondiale. Uno studio dell’Organizzazione Mondiale della Sanità ha mostrato che, negli anni dal 1990 al 2010, l’ipertensione è passata dal quarto al primo posto tra le cause di morte evitabile, con circa 8 milioni di morti ogni anno (1). Già nel 2005 si stimava che la prevalenza globale dell’ipertensione, pari a circa 1 miliardo di individui all’inizio del XXI secolo, sarebbe aumentata di circa il 60% nel breve volgere di un quarto di secolo, con una previsione di 1.6 miliardi di soggetti ipertesi entro il 2025 (2). Vi è una chiara relazione continua tra pressione arteriosa e morbilità/mortalità cardiovascolare, e persino modesti incrementi della pressione aumentano in maniera apprezzabile il rischio cardiovascolare (3). Secondo le linee guida dell’ipertensione prodotte dalle Società Europee dell’Ipertensione e di Cardiologia (ESC/ESH) nel 2018, il principale obiettivo del trattamento è rappresentato dalla massima riduzione del rischio a lungo termine di morbilità e mortalità cardiovascolare (3). La riduzione dei valori pressori costituisce la principale condizione per ridurre il rischio cardiovascolare, e per tale motivo un obiettivo fondamentale della terapia in tutti i soggetti ipertesi è ridurre e mantenere la pressione arteriosa al di sotto di un valore che per la maggioranza dei soggetti ipertesi è pari a 140/90 mmHg (3). Nonostante la normalizzazione della pressione arteriosa sia il principale meccanismo di beneficio sul rischio cardiovascolare del paziente iperteso, nella pratica clinica un soddisfacente controllo dei valori pressori è raggiunto da una percentuale relativamente bassa di pazienti ipertesi (3). Una possibile spiegazione di questa inefficienza terapeutica è l’uso limitato e non corretto della terapia di associazione. L’utilizzo, infatti, della combinazione di più farmaci antipertensivi, può determinare non solo un migliore ma anche più rapido controllo dei valori pressori, un approccio clinico fondamentale nei pazienti a elevato rischio cardiovascolare (3). Infine, la terapia di associazione è generalmente caratterizzata da una miglior tollerabilità in quanto il sinergismo tra le varie classi di farmaci, oltre a potenziare l’efficacia antipertensiva, determina una significativa riduzione degli effetti collaterali (3).
Nella pratica clinica quotidiana si ritiene che l’associazione farmacologica di prima scelta sia quella tra un inibitore del sistema renina-angiotensina-aldosterone (inibitori dell’enzima di conversione dell’angiotensina II – ACE-Inibitori e inibitori del recettore di tipo 1 dell’angiotensina II – ARB) e un diuretico a basso dosaggio, molto spesso idroclorotiazide alla dose di 12,5 mg. Questa associazione, razionale e soprattutto molto comoda in quanto largamente rappresentata nelle “combinazioni precostituite” e generalmente ben tollerata, presenta una efficacia relativamente modesta in quanto l’idroclorotiazide a basso dosaggio non rappresenta la miglior scelta terapeutica rispetto ai diuretici non tiazidici quali il clortalidone e soprattutto l’indapamide (3).
A tale riguardo è interessante notare come tra le combinazioni ACE-inibitore/diuretico l’associazione perindopril/indapamide presenti robuste evidenze di efficacia antipertensiva e protettiva nei confronti degli eventi, evidenze che possono giustificarne una scelta preferenziale in numerosi contesti clinici. Questa specifica combinazione, infatti, si è dimostrata estremamente efficace nel ridurre la mortalità e gli eventi cardiovascolari negli studi PROGRESS (Perindopril Protection Against Recurrent Stroke Study) (4), ADVANCE (Action in Diabetes and Vascular Disease: Preterax and Diamicron-MR Controlled Evaluation) (5) e HYVET (HYpertension in the Very Elderly Trial) (6). Si tratta di risultati certamente non sorprendenti se si considera che perindopril è l’ACE-inibitore con la miglior documentazione scientifica di efficacia sulle alterazioni funzionali e strutturali sia del macrocircolo sia del microcircolo arterioso nell’uomo (7-12) probabilmente in ragione delle sue specifiche caratteristiche farmacologiche. Perindopril, infatti, è caratterizzato da una più elevata capacità di penetrazione tissutale e da una maggiore efficacia nel bloccare la degradazione della bradichinina rispetto ad altre molecole della stessa classe (7-8). Negli anni più recenti, alcuni studi clinici controllati hanno dimostrato una particolare efficacia anche per la combinazione tra un ACE-inibitore e un calcio-antagonista, in quanto questa associazione, oltre a una estrema efficacia antipertensiva, garantisce un considerevole effetto sinergico sulla protezione dagli eventi cardiovascolari. Lo studio ASCOT (Anglo-Scandinavian Cardiac Outcomes Trial) (13), condotto in pazienti con ipertensione arteriosa e fattori di rischio addizionali, ha dimostrato come il trattamento con l’associazione perindopril/amlodipina sia superiore rispetto all’associazione atenololo/bendroflumetiazide nel ridurre gli eventi cardiovascolari, la mortalità totale e l’insorgenza di nuovi casi di diabete. Analogamente, lo studio ACCOMPLISH (Avoiding Cardiovascular Events Through Combination Therapy in Patients Living With Systolic Hypertension) (14), che ha valutato l’efficacia della combinazione benazepril/amlodipina rispetto alla combinazione benazepril/idroclorotiazide in pazienti ipertesi ad elevato rischio cardiovascolare, ha dimostrato come l’associazione ACE-inibitore/calcio-antagonista sia superiore rispetto all’associazione ACE-inibitore/diuretico nel ridurre gli eventi cardiovascolari dei pazienti ipertesi. Infine, è di estremo interesse una analisi post hoc dello studio EUROPA (European trial on Reduction Of cardiac events with Perindopril in patients with stable coronary Artery disease) (15). Questo studio aveva dimostrato l’efficacia del perindopril nel ridurre gli eventi cardiovascolari in pazienti con pregressa cardiopatia ischemica. L’analisi post hoc ha in realtà dimostrato che la migliore efficacia terapeutica del perindopril si osservava nel sottogruppo di pazienti nei quali l’ACE-inibitore era associato a un calcio-antagonista. La particolare efficacia di questo tipo di combinazione poggia su un ottimo sinergismo per quanto riguarda la riduzione dei valori pressori, ma soprattutto su una ottimale interazione per quanto riguarda la protezione d’organo e di conseguenza la protezione dagli eventi cardiovascolari. Indubitabilmente, la terapia di combinazione presenta alcuni innegabili vantaggi gestionali nel trattamento dell’ipertensione arteriosa:
– La terapia di combinazione ha un effetto additivo e talora sinergico sulla pressione arteriosa, permettendo così un’efficacia anti-ipertensiva dell’associazione chiaramente superiore rispetto ai componenti singoli (3). In una meta-analisi di 42 trials randomizzati e controllati che avevano arruolato circa 11.000 pazienti ipertesi, l’efficacia anti-ipertensiva dell’associazione di due farmaci con meccanismo di azione complementare era circa 5 volte maggiore rispetto al raddoppio della dose di un singolo farmaco (16). Ciò è particolarmente rilevante se si considera che la riduzione della pressione arteriosa indotta dal trattamento determina importanti benefici in termini di prevenzione della cardiopatia ischemica e dell’ictus cerebrale, pari a quelli attesi sulla base degli studi epidemiologici.
– Per alcune associazioni terapeutiche, mentre l’efficacia è sinergica, gli effetti collaterali non lo sono, e possono essere addirittura diminuiti dal ricorso alla terapia di associazione (3,17).
– La terapia di associazione, soprattutto se praticata con associazioni precostituite, favorisce l’aderenza del paziente al trattamento, come è dimostrato dal tasso più contenuto di interruzione del trattamento rispetto ad un approccio che prevede la monoterapia iniziale (3,18)
– La terapia con associazioni precostituite permette infine di regolare la posologia senza aumentare il numero di compresse da assumere nel corso della giornata, condizione anche questa importante per garantire una migliore aderenza al trattamento soprattutto in soggetti che frequentemente devono già assumere altre terapie farmacologiche per condizioni concomitanti (3,19).
Gli indiscutibili vantaggi della terapia di combinazione nel trattamento dell’ipertensione arteriosa, soprattutto laddove la scelta del clinico ricada sulle associazione precostituite di 2 o 3 farmaci ipertensivi, dovrebbe giustificare un uso di questa strategia terapeutica ben più ampio di quanto si osservi comunemente (3). Tra le motivazioni che possono condizionare una certa titubanza del clinico nell’usare la terapia di combinazione, c’è senza dubbio il convincimento di una scarsa modularità di tale trattamento in relazione alle caratteristiche del singolo paziente. Invero, tale preoccupazione appare piuttosto infondata in ragione dell’attuale disponibilità di combinazioni di 2 o 3 farmaci antipertensivi di documentata efficacia e a diversi dosaggi che consentono una personalizzazione del trattamento che si adatta al meglio alle specifiche esigenze sia in termini di target pressori che di specifico fenotipo di rischio. Invero, la necessità di una rimodulazione del trattamento antipertensivo rappresenta una evenienza non molto frequente, una volta che sia stato raggiunto un target ottimale. Tra le motivazioni soventemente addotte del clinico per giustificare l’esigenza di una modularità del trattamento vi è la necessità, reale o presunta, di adeguare dosi e combinazione di farmaci alle variazioni stagionali della pressione arteriosa. Una recentissima consensus di un gruppo di lavoro della Società Europea dell’Ipertensione ha opportunamente discusso la reale dimensione di questo problema (20).
Variazioni stagionali della pressione arteriosa: dimensioni del problema
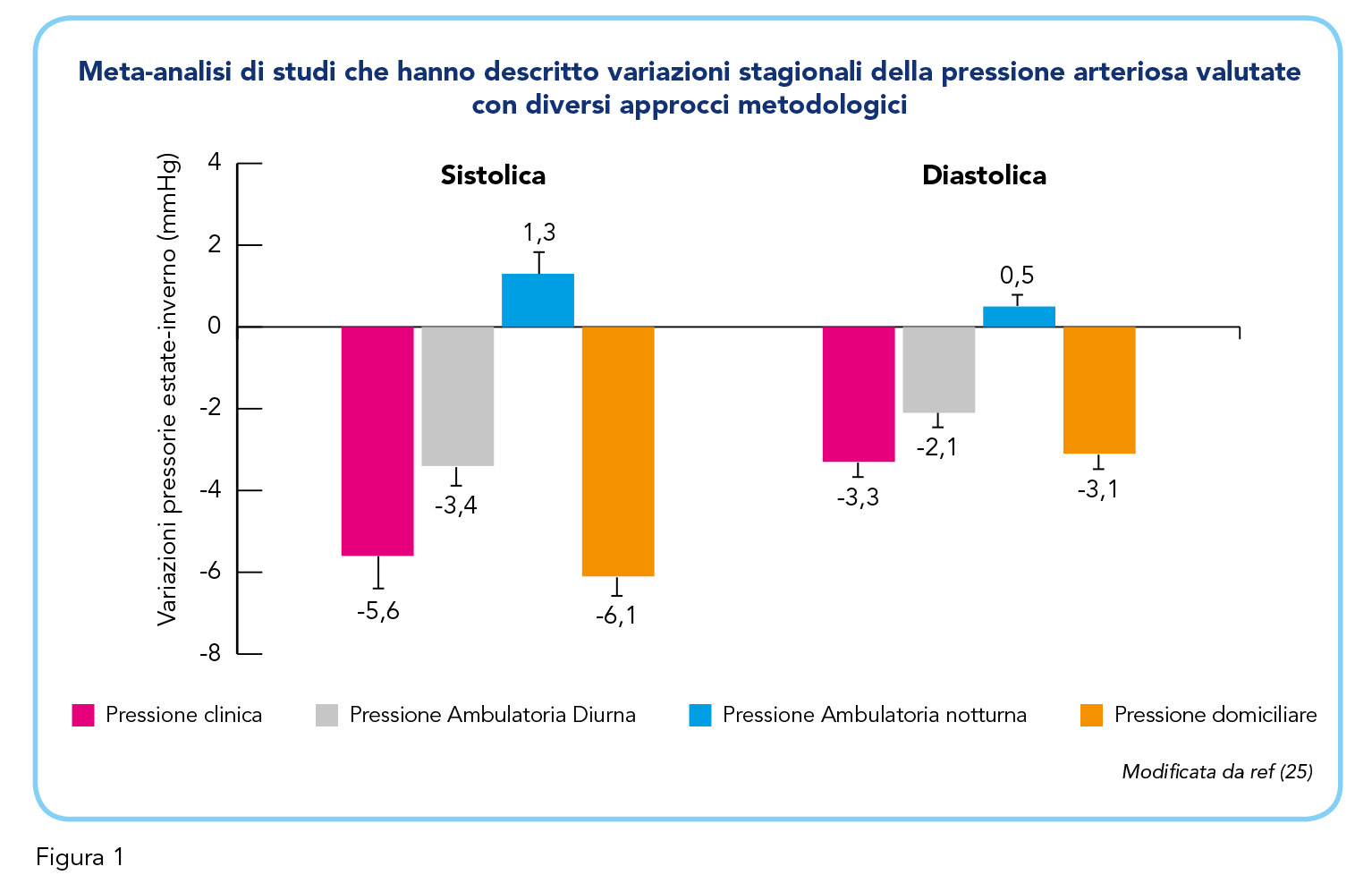
La prima evidenza di una associazione inversa tra temperatura ambientale e pressione arteriosa venne pubblicata nel 1961 da Rose (21). Successivamente numerosi studi hanno dimostrato l’esistenza di variazioni stagionali della pressione arteriosa in relazione a variazioni della temperatura ambientale con valori pressori più alti nei periodi freddi e più bassi nei periodi più caldi (22-25) (Figura 1). Le variazioni stagionali della pressione arteriosa rappresentano un fenomeno globale con dati simili descritti in Paesi diversi con diverse condizioni climatiche, in entrambi i sessi, sia nei normotesi che negli ipertesi, a prescindere dal trattamento seguito (22,23). Dati cross-sectional di 24 studi di popolazione realizzati in 15 paesi in Europa, Asia e Australia dimostrano variazioni stagionali della pressione sistolica di 2,9 mmHg nell’emisfero nord e di 3,4 mmHg nell’emisfero sud con il nadir del decremento pressorio osservato rispettivamente a giugno e gennaio (24). Per la pressione diastolica sono state descritte variazioni stagionali di 1,4 mmHg nell’emisfero nord e di 0,9 mmHg nell’emisfero sud con il nadir del decremento pressorio osservato rispettivamente a giugno e novembre (25-30). In molti individui le variazioni stagionali della pressione arteriosa non hanno rilevanza clinica. Tuttavia, nei pazienti ipertesi in trattamento farmacologico con pressione arteriosa adeguatamente controllata durante i mesi freddi, possono verificarsi durante i mesi più caldi riduzioni pressorie eccessive che possono diventare sintomatiche e richiedere una rimodulazione del trattamento farmacologico (31,32). All’opposto, pazienti con pressione arteriosa adeguatamente controllata durante l’estate possono presentare considerevoli incrementi della pressione arteriosa nei periodi invernali tali da richiedere una implementazione del trattamento seguito. Analoghe fluttuazioni della pressione arteriosa sono state descritte anche in occasione di viaggi tra Paesi con temperature molto diverse. In caso di marcata ipotensione o, all’opposto, di perdita del controllo pressorio appare evidente l’opportunità di una rimodulazione del trattamento antipertensivo. Invero, questa rimodulazione, pur soventemente teorizzata, viene poi posta in essere soltanto in una modesta percentuale di casi. Uno studio recentemente pubblicato dimostra come solo il 13% dei pazienti visitati presso un centro di riferimento per l’ipertensione arteriosa abbia visto rimodulare il proprio trattamento antipertensivo durante il periodo estivo, con una riduzione della dose soprattutto per i diuretici (32). Invero, il sempre più frequente riscontro di temperature insolitamente elevate durante i mesi estivi fa delle variazioni stagionali della pressione arteriosa un problema di ordine pratico per il clinico.
L’associazione inversa tra pressione arteriosa e temperatura ambientale evidenziata dagli studi epidemiologici è verosimilmente da ricondurre ai meccanismi fisiopatologici di termoregolazione: la vasocostrizione con conseguente incremento delle resistenze periferiche in caso di esposizione alle basse temperature e, all’opposto, la vasodilatazione con riduzione delle resistenze periferiche in caso di esposizione alle alte temperature (20,33). Una riduzione della sudorazione, con conseguente diminuzione della perdita di sale, può ulteriormente contribuire all’innalzamento della pressione arteriosa (20,33). Una riduzione dell’esposizione alle radiazioni ultraviolette in inverno può contribuire all’aumento della pressione arteriosa attraverso una riduzione della biodisponibilità di vitamina D con conseguente incremento della produzione di paratormone di cui è nota la capacità di influenzare il tono vasomotore. La carenza di vitamina D può anche modulare l’attività del sistema renina-angiotensina, la produzione di specie reattive dell’ossigeno, i processi infiammatori e la tolleranza agli idrati di carbonio, meccanismi tipicamente associati alla funzione vascolare e ai livelli pressori (20,34).
Variazioni stagionali della pressione arteriosa: aspetti gestionali
La presenza di variazioni stagionali della pressione arteriosa potrebbe avere evidenti implicazioni terapeutiche, in ragione della possibilità di incrementi anche significativi della pressione arteriosa durante la stagione invernale e di riduzioni del pari significative durante i mesi più caldi. Invero, la rilevanza degli aggiustamenti della terapia antipertensiva in relazione alle variazioni stagionali della pressione arteriosa non è stata mai adeguatamente valutata. Conseguentemente, le attuali linee guida internazionali non forniscono delle indicazioni di ordine pratico (3,35). È innegabile, tuttavia, l’importanza fondamentale di un controllo ottimale della pressione arteriosa e l’opportunità di un adeguamento della terapia antipertensiva laddove la pressione arteriosa risulti troppo alta o troppo bassa, a prescindere dalle cause di tali variazioni. A tale riguardo è interessante notare come le linee guida europee ESC/ESH 2018 opportunamente individuino range di pressione arteriosa più che specifiche soglie da raggiungere con il trattamento antipertensivo (120-130/70-79 mmHg per la pressione arteriosa sistolica e diastolica rispettivamente) (3). Le evidenze attualmente disponibili suggeriscono che nei pazienti ipertesi in trattamento farmacologico le variazioni stagionali posso senza dubbio rappresentare una causa comune di scostamento dei valori pressori dal range di normalità (20). È sempre fondamentale, tuttavia, una accurata valutazione clinica ed anamnestica al fine di identificare eventuali concause di variazioni pressorie quali una scarsa aderenza, l’assunzione di farmaci che possono aumentare la pressione arteriosa (ad esempio farmaci antinfiammatori non steroidei), infezioni (ad esempio a livello gastrointestinale) che possono indurre uno stato di disidratazione, oppure perdite di peso o assunzioni eccessive di alcolici o di sale (20). Il miglioramento della climatizzazione ambientale che possa garantire una buona stabilità termica e l’uso di indumenti adeguati certamente possono contribuire a ridurre considerevolmente le variazioni stagionali della pressione arteriosa e devono essere sempre adeguatamente considerati, soprattutto per i soggetti più vulnerabili quali gli anziani (20). Una particolare attenzione dovrebbe essere posta nell’evitare frequenti aggiustamenti terapeutici, spesso non necessari, in risposta alle variazioni stagionali della pressione arteriosa (20). Peraltro, non appare inutile sottolineare come la pressione arteriosa sia un parametro continuo con una variabilità dinamica in risposta a fattori interni o esterni o legati a trattamenti farmacologici. Per tale ragione è fondamentale avere piena contezza di quali siano i reali valori pressori del paziente e l’entità di eventuali variazioni stagionali degli stessi (20). La singola misurazione pressoria rilevata nello studio del medico fornisce solo una fotografia istantanea del profilo pressorio del paziente e conseguentemente non riesce ad intercettare gli aumenti pressori più consistenti o le riduzioni pressorie più marcate in corso di trattamento farmacologico. La misurazione domiciliare della pressione arteriosa rappresenta il metodo più efficace per intercettare eventuali eccessive variazioni stagionali della pressione arteriosa, tali da suggerire l’opportunità di adeguamenti terapeutici. Gli aspetti gestionali essenziali delle variazioni stagionali della pressione arteriosa nei pazienti ipertesi trattati sono riportati nel box 1 (20).
Conclusioni
Esistono molte scelte possibili per la terapia del paziente iperteso. Tuttavia, se crediamo nella necessità di utilizzare i risultati degli studi clinici controllati quale parametro principale per decidere il tipo di trattamento, le evidenze della letteratura scientifica identificano nella terapie di combinazione precostituite con 2 o 3 farmaci antipertensivi un approccio moderno e razionale supportato dalle linee guida e da una rilevante mole di dati di efficacia antipertensiva e di protezione cardiovascolare. Queste combinazioni forniscono al clinico un efficace strumento terapeutico per cercare di portare a target la pressione arteriosa nella generalità dei pazienti ipertesi. La possibilità di unire le molecole in un’unica compressa e la disponibilità di diverse combinazioni di dosaggi dei singoli farmaci certamente consente anche di migliorare la compliance del paziente senza limitare la possibilità per il clinico di modulare il trattamento in base alle specifiche caratteristiche del singolo paziente, comprese le tanto enfatizzate ma poco considerate variazioni stagionali della pressione arteriosa.
Bibliografia
- Lim SS, Vos T, Flaxman AD, et al. A comparative risk assessment of burden of disease and injury attributable to 67 risk factors and risk factor clusters in 21 regions, 1990-2010: a systematic analysis for the Global Burden of Disease Study 2010. Lancet. 2012;380:2224-2260.
- Kearney PM, Whelton M, Reynolds K, Muntner P, Whelton PK, He J. Global burden of hypertension: analysis of worldwide data. Lancet. 2005;365:217–223.
- Williams B, Mancia G, Spiering W, et al. 2018 ESC/ESH guidelines for the management of arterial hypertension: The Task Force for the management of arterial hypertension of the European Society of Cardiology and the European Society of Hypertension. J Hypertens 2018; 36:1953–2041.
- PROGRESS Collaborative Group. Randomised trial of a perindopril based blood pressure lowering regimen among 6,105 individuals with previous stroke or transient ischaemic attack. Lancet. 2001;358:1033–1041
- ADVANCE Collaborative Group. Effects of a fixed combination of perindopril and indapamide on macrovascular and microvascular outcomes in patients with type 2 diabetes mellitus (the ADVANCE trial): a randomised controlled trial. Lancet. 2007;370:829–840.
- Beckett NS, Peters R, Fletcher AE, et al; HYVET Study Group. Treatment of hypertension in patients 80 years of age or older. N Engl J Med. 2008;358:1887–1898. Bangalore S, Kumar S, Wetterslev J, et al. Angiotensin receptor blockers and risk of myocardial infarction: meta-analyses and trial sequential analyses of 147 020 patients from randomised trials. BMJ 2011;342:d2234
- Ferrari R. Angiotensin-converting enzyme inhibition in cardiovascular disease: evidence with perindopril. Expert Rev Cardiovasc Ther 2005;3:15-29.
- Ceconi C, Francolini G, Olivares A, et al. Angiotensin converting enzyme (ACE) inhibitors have different selectivity for bradykinin binding sites of human somatic ACE. Eur J Pharmacol 2007;577:1-6.
- Ghiadoni L, Magagna A, Versari D, et al. Different effect of antihypertensive drugs on conduit artery endothelial function. Hypertension 2003;41:1281-6.
- Ceconi C, Fox K, Remme W, et al. ACE inhibition with perindopril and endothelial function. Results of a substudy of the EUROPA study: PERTINENT. Cardiovasc Res 2007;73:237-46.
- Tropeano AI, Boutouyrie P, Pannier B, et al. Brachial pressure-independent reduction in carotid stiffness after long-term angiotensin-converting enzyme inhibition in diabetic hypertensives. Hypertension 2006;48:80-6.
- Mackenzie IS, McEniery CM, Dhakam Z, et al. Comparison of the effects of antihypertensive agents on central blood pressure and arterial stiffness in isolated systolic hypertension. Hypertension 2009;54:409-13.
- Dahlöf B, Sever PS, Poulter NR, Wedel H, Beevers DG, Caulfield M, Collins R, Kjeldsen SE, Kristinsson A, McInnes GT, Mehlsen J, Nieminen M, O’Brien E, Ostergren J; ASCOT Investigators. Prevention of cardiovascular events with an antihypertensive regimen of amlodipine adding perindopril as required versus atenolol adding bendroflumethiazide as required, in the Anglo-Scandinavian Cardiac Outcomes Trial-Blood Pressure Lowering Arm (ASCOT-BPLA): a multicentre randomised controlled trial. Lancet. 2005;366:895-906
- Jamerson K, Weber MA, Bakris GL, Dahlöf B, Pitt B, Shi V, Hester A, Gupte J,Gatlin M, Velazquez EJ; ACCOMPLISH Trial Investigators. Benazepril plus amlodipine or hydrochlorothiazide for hypertension in high-risk patients. N Engl J Med. 2008;359(23):2417-2
- EURopean trial On reduction of cardiac events with Perindopril in stable coronary Artery disease Investigators. Efficacy of perindopril in reduction of cardiovascular events among patients with stable coronary artery disease: randomised, double-blind, placebo-controlled, multicentre trial (the EUROPA study). Lancet. 2003;362:782-8.
- Wald DS, Law M, Morris JK, Bestwick JP, Wald NJ. Combination therapy versus monotherapy in reducing blood pressure: meta-analysis on 11,000 participants from 42 trials. Am J Med. 2009;122:290–300.
- Law MR, Morris JK, Wald NJ. Use of blood pressure lowering drugs in the prevention of cardiovascular disease: meta-analysis of 147 randomised trials in the context of expectations from prospective epidemiological studies. BMJ. 2009;338:b1665.
- Law MR, Wald NJ, Morris JK, Jordan RE. Value of low dose combination treatment with blood pressure lowering drugs: analysis of 354 randomised trials. BMJ. 2003;326:1427.
- Corrao G, Zambon A, Parodi A, et al. Discontinuation of and changes in drug therapy for hypertension among newly-treated patients: a population-based study in Italy. J Hypertens. 2008;26:819–824.
- Stergiou GS, Palatini P, Modesti PA, et al. Seasonal variation in blood pressure: Evidence, consensus and recommendations for clinical practice. Consensus statement by the European Society of Hypertension Working Group on Blood Pressure Monitoring and Cardiovascular Variability. J Hypertens. 2020 Jul;38(7):1235-1243.
- Rose G. Seasonal variation in blood pressure in man. Nature 1961; 189:235.
- Rosenthal T. Seasonal variations in blood pressure. Am J Geriatr Cardiol 2004; 13:267–272.
- Wang Q, Li C, Guo Y, Barnett AG, Tong S, Phung D, et al. Environmental ambient temperature and blood pressure in adults: a systematic review and meta-analysis. Sci Total Environ 2017; 575:276–286.
- Marti-Soler H, Gubelmann C, Aeschbacher S, et al. Seasonality of cardiovascular risk factors: an analysis including over 230 000 participants in 15 countries. Heart 2014; 100:1517–1523.
- Kollias A, Kyriakoulis KG, Stambolliu E, Ntineri A, Anagnostopoulos I, Stergiou GS. Seasonal blood pressure variation assessed by different measurement methods: systematic review and meta-analysis. J Hypertens. 2020 May;38(5):791-798.
- Yang L, Li L, Lewington S, et al. Outdoor temperature, blood pressure, and cardiovascular disease mortality among 23,000 individuals with diagnosed cardiovascular diseases from China. Eur Heart J 2015; 36:1178–1185
- Brennan PJ, Greenberg G, Miall WE, et al. Seasonal variation in arterial blood pressure. Br Med J (Clin Res Ed) 1982; 285:919–923.
- Alperovitch A, Lacombe JM, Hanon O, et al. Relationship between blood pressure and outdoor temperature in a large sample of elderly individuals: the Three-City study. Arch Int Med 2009; 169:75–80.
- Wang S, Li M, Hua Z, et al. Outdoor temperature and temperature maintenance associated with blood pressure in 438,811 Chinese adults. Blood Press 2017; 26:246–254.
- Lewington S, Li L, Sherliker P, et al. Seasonal variation in blood pressure and its relationship with outdoor temperature in 10 diverse regions of China: the China Kadoorie Biobank. J Hypertens 2012; 30:1383–1391.
- Stergiou GS, Myrsilidi A, Kollias A, et al.. Seasonal variation in meteorological parameters and office, ambulatory and home blood pressure: predicting factors and clinical implications. Hypertens Res 2015; 38:869–875.
- Arakawa K, Ibaraki A, Kawamoto Y, et al. Antihypertensive drug reduction for treated hypertensive patients during the summer. Clin Exp Hypertens 2019; 41:389–393.
- Modesti PA. Season, temperature and blood pressure: a complex interaction. Eur J Intern Med 2013; 24:604–607.
- Rostand SG. Vitamin D, blood pressure, and AfricanAmericans: toward a unifying hypothesis. Clin J Am Soc Nephrol 2010; 5:1697–1703.
- Whelton PK, Carey RM, Aronow WS, et al. 2017 ACC/AHA/AAPA/ABC/ACPM/AGS/APhA/ASH/ASPC/NMA/PCNA Guideline for the prevention, detection, evaluation, and management of high blood pressure in adults: a report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines. Hypertension 2018;71:1269–1324.
Related papers
Lo scenario della medicina attuale è caratterizzato da elementi di complessità generale inimmaginabili due decenni fa ed in grado di rendere molto più difficile la pratica clinica giornaliera. In particolare, la coesistenza di multiple condizioni passibili di un trattamento farmacologico nello stesso soggetto condiziona in maniera forzata alcune delle scelte terapeutiche spingendo alla ricerca di [more info]
Premessa Nell’ultimo decennio l’orizzonte della terapia ipolipemizzante si è arricchita di formidabili strumenti terapeutici quali ezitimibe, inibitori della proteina PCSK9 (PCSK9i) e acido bempedoico. Gli studi su queste molecole hanno permesso non solo di dimostrarne l’efficacia, ma hanno fornito importanti informazioni sull’importanza dell’abbassamento delle LDL nella riduzione del rischio cardiovascolare (CV) e costituiscono la base [more info]
Colesterolemia subottimale come fattore di rischio per le malattie cardiovascolari Il miglioramento delle abitudini alimentari e l’ottimizzazione dei livelli di colesterolo LDL nel sangue – fattore causale e cumulativo - sembrano essere strumenti efficaci per ridurre il rischio di malattie cardiovascolari su base aterosclerotica, che ancora oggi rappresentano una delle principali cause di morte e [more info]